Die Hälfte aller Gelenkluxationen beim Menschen betrifft das Schultergelenk. Die hauptsächliche Risikogruppe sind junge aktive Männer zwischen dem 20. und 40. Lebensjahr. Als klassische Unfallmechanismen gelten der Sturz auf den ausgetreckten Arm sowie unerwartete Krafteinwirkungen auf die außenrotierte und abduzierte Schulter. Typische Risikosportarten sind daher Überkopfsportarten, Sportarten mit intensivem Gegnerkontakt und Sportarten mit erhöhter Sturzgefahr.
Das Risiko zur Schulterinstabilität ist auf das Ungleichgewicht zwischen der Größe des Oberarmkopfes (ca. 20 – 24 cm²) und der Gelenkpfanne (Glenoid, ca. 6 – 7 cm²) zurückzuführen. Diese ermöglicht der Schulter zwar einen großen Bewegungsfreiraum, macht sie aber anfällig für Instabilität und Luxation. Für den behandelnden Arzt ist es wichtig, die Stabilisierungsmechanismen der Schulter zu kennen. Die Entscheidung über konservative oder operative Therapie der Schulterinstabilität basiert auf der Analyse der unmittelbaren strukturellen Verletzungsfolgen und Begleitverletzungen, um das Risiko einer Rezidivluxation abschätzen zu können. Ein höheres Alter bei Erstluxation sowie wiederkehrende Luxationen sind mit einem höheren Risiko der Arthroseentwicklung assoziiert.
Klassifikationen & Pathomechanik
Unterteilen kann man Schulterinstabilitäten in traumatische und atraumatische Instabilitäten. Im Falle einer traumatischen Schulterinstabilität kommt es in ca. 95 % der Fälle zu einer vorderen Luxation, z.B. beim Gegnerkontakt im Handball bei der Wurfbewegung in Außenrotation und Abduktionsstellung. In nur ca. 4 % kommt es zu einer hinteren Luxation bei z. B. Abwehrbewegungen beim Football mit Gegnerkontakt mit nach vorne ausgestreckten Armen. Untere Schulterluxationen sind mit ca. 1 % nur sehr selten. Abhängig davon, ob eine Schulterinstabilität in eine oder mehrere Richtungen vorliegt, unterscheidet man unidirektionale (traumatische) von multidirektionalen (atraumatischen) Schulterinstabilitäten. Die klassische Einteilung von Matsen in „TUBS and AMBRI“ fasst das oben angeführt in einfacher Art und Weise zusammen:
- TUBS oder “Torn loose”: Traumatic, Unidirectional, Bankart, Surgical treatment
- AMBRI oder “Born loose”: Atraumatic, Multidirectional, Bilateral, Rehabilitation, Inferior capsular shift
TUBS umfasst die Patientengruppe mit traumatischer, unidirektionaler Schulterinstabilität, die häufig eine Bankart-Läsion aufweisen und in den meisten Fällen von einer operativen Therapie profitieren. AMBRI hingegen beschreibt die Patientengruppe mit angeborener, multidirektionaler, atraumatischer Schulterinstabilität, die häufig bilaterale Schulterinstabilitäten aufweisen und durch rehabilitative Maßnahmen in der Regel gut therapierbar sind.
Die unzureichende knöcherne Führung des Oberarmkopfes in der Gelenkpfanne macht das Schultergelenk anfällig für Luxationen. Ein komplexes System aus Labrum (Knorpellippe am Pfannenrand), Kapsel, Muskeln und Bändern sorgt in der gesunden Schulter für statische und dynamische Stabilität. Kommt es hierbei zu einer Störung des Systems, kann eine Instabilität des Schultergelenks resultieren. Bei einem Unfall kommt es am häufigsten zu einem Abriss des vorderen unteren Labrums des Glenoids, eine sogenannte Bankart-Läsion. In ca. 22 % der Fälle entsteht bei einer Erstluxation darüber hinaus eine knöcherne Schädigung des Glenoids, in diesem Fall spricht man von knöcherner Bankart-Läsion. Durch das Einhaken des Oberarmkopfes am Glenoidrand, wie in 70 % der Fälle beschrieben, findet man einen knöchernen Defekt am Oberarmkopf selbst, die Hill-Sachs-Delle.
Strukturelle Verletzungen
Im Rahmen von Schulterinstabilitäten finden sich sehr häufig Verletzungen im Kapsel-Labrum-Bereich. SLAP-Läsion (Superior Labrum Anterior to Posterior) – In 20 % der vorderen Schulterluxationen findet sich eine Ablösung des oberen Labrums des Glenoids im Ansatzbereich der langen Bizepssehne. ALPSA-Läsion (Anterior Labroligamentous Periosteal Sleeve Avulsion) – Bei der ALPSA-Läsion vernarbt der abgerissene Kapsel-Labrum-Komplex medial am Skapulahals in insuffizienter Position. GLAD-Läsion (Glenolabral Articular Disruption) – GLAD-Läsionen bezeichnen begleitende Verletzungen des Gelenkknorpels. HAGL-Läsion (Humeral Avulsion of Glenohumeral Ligament) – Selten können Ablösungen der Kapsel auch auf der Seite des Oberarms vorkommen. Es sollte gezielt danach gesucht werden, um diese nicht zu übersehen. Die Pulley-Läsion beschreibt eine Läsion der Strukturen, die eine Schlinge zur Stabilisierung der langen Bizepssehne am Eingang zum Sulcus bilden. Das Bizeps-Pulley wird gebildet aus Anteilen der Subscapularissehne, der Supraspinatussehne, des superioren glenohumeralen Ligaments und des Coracohumeralen Ligaments, sowie Kapsel-Fasern. Rotatorenmanschette – Gerade bei älteren Patienten muss auf begleitende Läsionen an der den Oberarmkopf führenden Muskeln der Rotatorenmanschette geachtet werden.

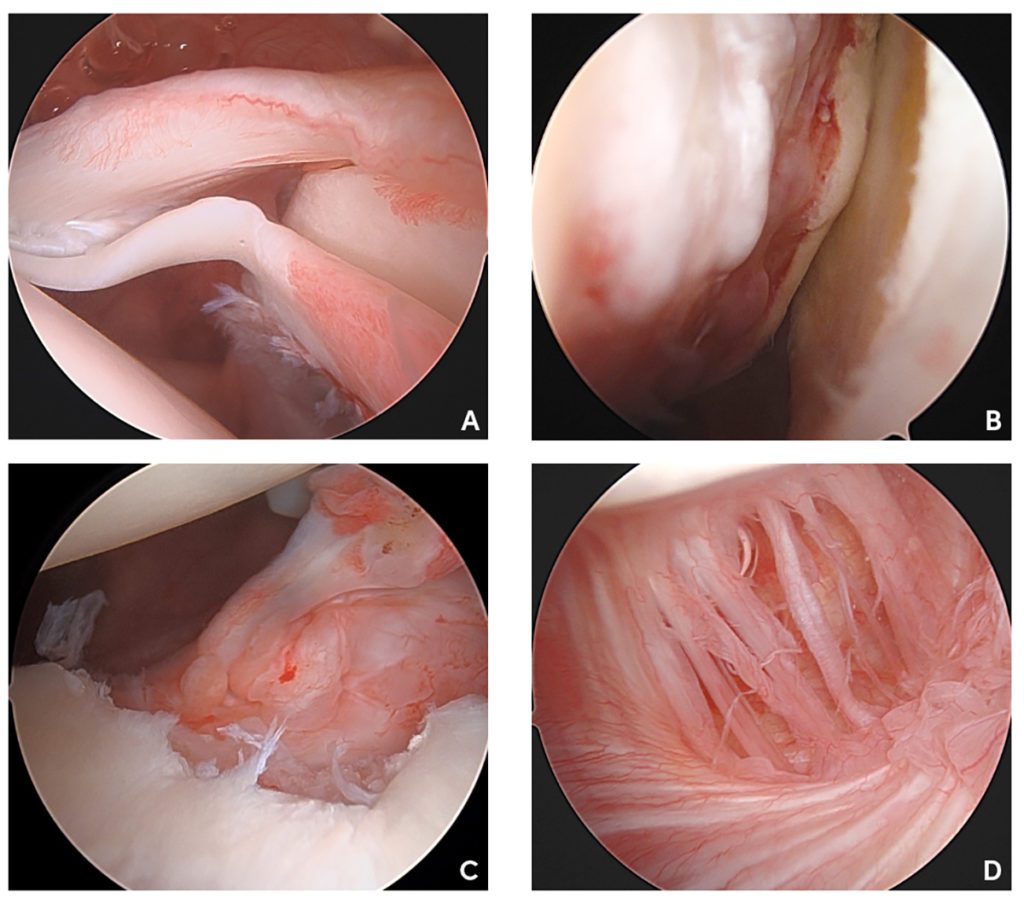
Diagnostik
Die radiologische Standarddiagnostik besteht aus einer „True-ap“-, Skapula-Y- und axialen Aufnahme. Im Rahmen der akuten Schulterluxation in der Notfalldiagnostik werden jedoch vom Patienten häufig nur True-ap- und Skapula-Y-Aufnahme toleriert. Die Röntgendiagnostik gibt erste Hinweise auf die Luxationsrichtung und knöcherne Schädigungen. Die Computertomographie (CT) kommt ins Spiel, sobald knöcherne Defekte am Glenoid oder Oberarmkopf auftreten, da sich das Reluxationsrisiko bei knöchernen Defekten deutlich erhöht. Die CT ist hierbei für die operative Planung und Wahl des Operationsverfahrens dem MRT überlegen. Biomechanische Studien versuchen einen Anteil des Glenoiddefekts zu definieren, ab dem eine weichteilige operative Stabilisierung der Schulter nicht mehr ausreichend ist. Bisher ist man hier von einem Anteil der Glenoidfläche von 14 – 25 % ausgegangen, neuere Studien zeigen jedoch, dass schon etwas mehr als 10 % Knochendefekt am Glenoid das Reluxationsrisiko signifikant erhöhen. Zum Ausschluss ligamentärer und weichteiliger Begleitverletzungen ist das MRT das Verfahren der Wahl. Gerade bei jungen Patienten ist es aufgrund der Prädisposition zur Rezidivinstabilität indiziert. Innerhalb der ersten drei Wochen nach Verletzung ist ein Nativ-MRT ohne Kontrastmittel ausreichend, da der Bluterguss im Schultergelenk in der Regel sehr gut kontrastiert.

„On-track“ oder „Off-track“?
Ob eine Hill-Sachs-Läsion reluxationsgefährdend und verhakend (engaging) ist oder nicht, hängt von der Lokalisation und der Größe der Knochenimpression ab. Daher ist die genaue Bestimmung der Größe der Hill-Sachs-Delle am Humeruskopf sowie des Glenoiddefekts von großer Relevanz, um das richtige Therapieverfahren auszuwählen. Hierfür hat sich unter der Verwendung der 3D CT Rekonstruktion die „on-/off-track“ Messmethode etabliert. Der Glenoid track bemisst sich aus Kontaktfläche zwischen Humeruskopf und Glenoid bei Abduktion und Außenrotation und macht 83 % der Glenoidbreite aus. „Off-track“ wird eine Hill-Sachs-Delle bezeichnet, die bei Abduktion und Außenrotation das Areal der glenoidalen Überdachung überschreitet. Befindet sich die Hill-Sachs-Delle unter stetiger Glenoidüberdachung, liegt eine „on-track“ Läsion vor. Aufgrund der Einhakungsgefahr am vorderen Glenoidrand müssen „off-track“-Läsionen bei der operativen Therapie mitbehandelt werden. Liegt ein Defekt sowohl am Humeruskopf als auch am Glenoidrand vor, reduziert sich die Fläche des Kontakts beider Gelenkflächenpartner summierend.

Konservative Therapie
Die konservative Therapie der traumatischen Schultererstluxation wird weiterhin kontrovers diskutiert. Es konnte eine deutlich verminderte Reluxationsrate nach operativer ca. 10 % im Vergleich zu konservativer ca. 40 % Therapie gezeigt werden. Hinsichtlich der Rezidivrate nach konservativer Therapie spielen unterschiedliche Faktoren eine Rolle. Eine konservative Therapie kann für Patienten über 30 Jahre, die keine Operation wünschen, keine erhöhten Risikofaktoren für eine Rezidivluxation haben und bei denen keine Begleitverletzungen nachgewiesen wurden, empfohlen werden. In der Nachbehandlung kommen der Patientenberatung und der Physiotherapie ein wichtiger Stellenwert zu. Zunächst sollte eine kurzzeitige Ruhigstellung eingehalten werden, nach der mit einer spezifischen Kräftigungs- und Koordinationssteigerung der schulterstabilisierenden Muskulatur begonnen wird. Auch ein propriozeptives Training ist sinnvoll. Ziel ist die Wiedererlangung eines schmerzfreien Bewegungsumfangs. Ein return-to-sports bei Kontaktsportarten ist nicht vor drei Monaten zu empfehlen.
Operative Therapie
Indikationen zur operativen Versorgung der Schulterluxation stellen ein hoher Funktionsanspruch, die Ausübung von Überkopfsportarten, größere knöcherne Defekte, einhakende Hill-Sachs-Dellen, dislozierte Frakturen des vorderen Glenoidrandes mit dezentriertem Oberarmkopf und traumatische Komplettrupturen der Rotatorenmanschette dar. Eine frühzeitige Operation nach Erstluxation reduziert hierbei die Wahrscheinlichkeit einer Arthroseentwicklung, da diese von der Anzahl der Luxationsereignisse abhängt. Bei rein labralen Bankartläsionen ist die arthroskopische Refixation des Labrums an das Glenoid mit Fadenankern die Methode der Wahl. Größere knöcherne Absprengungen vom Glenoidrand werden oftmals schon nativ radiologisch gefunden, eine CT ist jedoch obligat. Bei geringer Dislokation kann konservativ vorgegangen werden, andernfalls sollte eine Refixation des Fragments über Fadenanker oder Schrauben erfolgen. Bewährt hat sich hierbei die arthroskopische Doppelreihenversorgung „bony Bankart bridge“, bei welcher das Glenoidfragment mit einem Faden umfasst und medial und lateral am Glenoidfrakturrand mit jeweils einem Fadenanker stabilisiert wird, um ein Verkippen zu verhindern. Falls keine freien Fragmente oder Impressionen am Glenoidrand erkennbar sind, kann dennoch ein relevantes Glenoiddefizit vorliegen. Um das Ausmaß des Glenoiddefekts zu bestimmen, hat sich die „best fit circle“ Methode nach Pico etabliert. Hierbei wird ein Kreis im 2D CT oder 3D CT auf den unteren Teil des Glenoids projiziert und das Defizit im vorderen Glenoidbereich als Fläche bestimmt. Abhängig von der Größe des Glenoiddefekts kommen weichteilige Labrumrefixationen oder ossär rekonstruktive Eingriffe zum Einsatz. Bisher wurde bei einem Glenoiddefekt geringer als 14 % bis 25 % eine Labrumrefixation empfohlen, bei größeren Defekten ein knöcherner Glenoidaufbau. Je nach Operateur besteht jedoch eine große Variabilität in der Bestimmung des Glenoidflächendefekts nach der „best fit circle“ Methode. Daher sollte eine Therapieentscheidung nicht allein anhand des Flächendefekts, sondern in Zusammenschau mit den patienteneigenen Risikofaktoren und Ansprüchen gewählt werden. Als Unterstützung zur Auswahl der Therapie hat sich der „Instability Severity Index Score“ (ISI Score) bewährt. Als Risikofaktoren umfasst der ISI Score neben dem Alter, die Gelenklaxizität, das sportliche Betätigungsfeld, das Vorliegen von Hill-Sachs-Defekten und die ossäre Glenoidrandbeteiligung.Bei Werten ≥ 4 wird ein primärer knöcherner Glenoidaufbau mittels Coracoidtransfer nach Latarjet oder ein J-Knochenspanaufbau mit Spanentnahme aus dem Beckenkamm empfohlen. Beide Verfahren, die sowohl offen als auch arthroskopisch durchgeführt werden können zeigen vergleichbar gute Resultate. Bei „Off-track“ Hill-Sachs-Dellen sollte zusätzlich eine Defektfüllung mittels Remplissage in Erwägung gezogen werden, um ein zukünftiges Einhaken des Oberarmkopfes am Glenoidrand zu verhindern. Hierbei wird die Sehne des M. infraspinatus in den Knochendefekt am Oberarmkopf genäht.
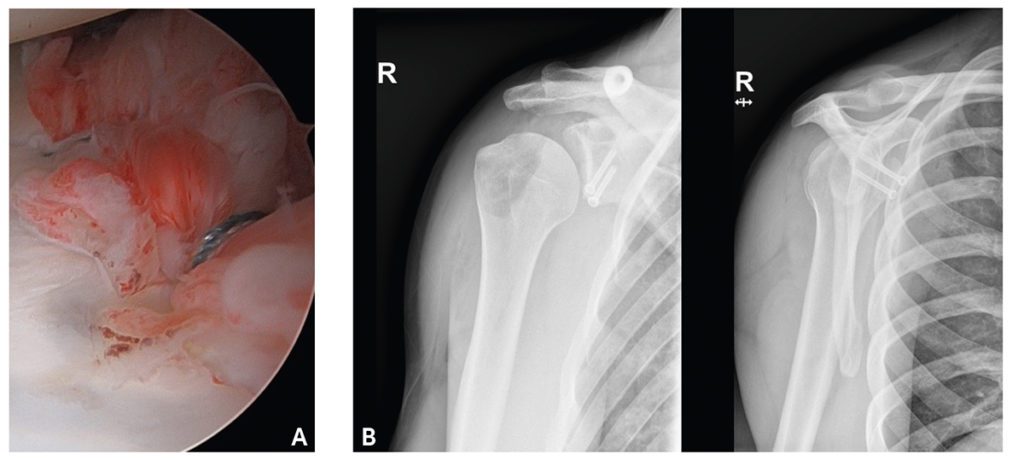
Einen weiteren wesentlichen Aspekt des langfristigen Therapieerfolges nach operativer Schulterstabilisierung stellt die suffiziente Nachbehandlung dar. Hierbei gibt es viele individuelle Therapieschemata ohne übergreifenden Konsensus. Grundsätzlich sollte eine initiale kurzzeitige Ruhigstellung mittels Orthese mit Ausnahme zur Körperhygiene und Therapiestunden erfolgen. Anschließend kann mit der Mobilisierung unter begrenzter Abduktion, Außenrotation und Flexion begonnen werden. Im Verlauf sind wie bei der konservativen Therapie ein angepasster Muskelaufbau sowie Koordinations- und Propriozeptionstraining sinnvoll. Eine Rückkehr zu Überkopf- und Kontaktsport sollte frühestens nach 3 – 6 Monaten nach erfolgreicher return-to-sports Testung erfolgen.
Fallvorstellung
Eine 18-jährige Skialpin Fahrerin stellte sich im Juni dieses Jahrs mit rezidivierender Schulterinstabilität links in unserer Praxis vor. Initial zog sie sich eine traumatische Schulterluxation im Rahmen eines Skisturzes zu. Bei initial labraler Bankart-Läsion nach dem Sturz wurde sie extern mittels arthroskopischem Bankart-Repair über einen Fadenanker operativ versorgt. Bei erneuter Reluxation erfolgte ebenfalls extern ein erneuter arthroskopischer Bankart-Repair mit nun zwei Fadenankern. Dennoch klagte die Patientin über kontinuierliche Schulterinstabilität und rezidivierende Luxationen. In der von uns durchgeführten CT zeigte sich nun infolge der rezidivierenden traumatischen Luxationen ein anterior inferiorer ausgeprägter Glenoid-Defekt mit am Glenoidhals verschobenem Bankartfragment sowie SLAP Läsion der Bizepssehne. Wir stellten die Indikation zur knöchernen Glenoidrekonstruktion mittels Mini-Open Coracoidtransfer nach Latarjet und suprapektoraler Bizepstenodese. Intraoperativ konnten zwei gelockerte Pushlock Anker und reichlich Fadenmaterial entfernt werden. Nach Osteotomie des Coracoids an vorgegebener Stelle, entschieden wir uns, dieses aufgrund der geringen Größe nicht durch zwei Schrauben, sondern eine Schraube und einen FiberTak Fadenanker zu fixieren. Postoperativ zeigte sich eine gute Knochenblockpositionierung und Schraubenlage. Wir wiesen unsere Patientin an, den Schultergurt für sechs Wochen postoperativ konsequent zu tragen und Bewegungsausmaße in der Physiotherapie mit Flexion und Abduktion bis 90 ° nach Maßgabe der Beschwerden und Innenrotation/Außenrotation 80-0-0 jeweils aktiv-assistiv nicht zu überschreiten.

Abbildungen: © 2021 GELENKPUNKT

Literatur
AGA-Komitee-Schulter-Instabilität (2019). Traumatische vordere Schultererstluxation https://www.aga-online.ch/fileadmin/user_upload/Themenhefte/Schulter-instab_Traumat_Lux.pdf
Dyrna, F. (2021). Die Behandlungsstrategien für knöcherne Defekte der vorderen Schulterinstabilität – Vergleich der Perspektiven. Obere Extremität 16, 75–76 https://doi.org/10.1007/s11678-021-00630-3
Grim, C.; Krifter, R.M. (2014) GOTS-Expertenmeeting Schulterinstabilität. Jena. Verlag Vopelius
Lacheta, L.; Herbst, E.; Voss, A.; Braun, S.; Jungmann, P.; Millett, P.J.; Imhoff, A.; Martetschläger, F. (2019). Insufficient consensus regarding circle size and bone loss width using the ratio “best fit circle”method even with three-dimensional computed tomography. Knee Surg Sports Traumatol Arthrosc 27, 3222–3229 https://doi.org/10.1007/s00167-019-05391-9
Moroder, P. (2021) State-of-the art treatment of bony defects in anterior shoulder instability—the European perspective. Obere Extremität 16, 22–26 https://doi.org/10.1007/s11678-020-00618-5
Pogorzelski, J.; Beitzel, K.; Imhoff, A.B.; Braun, S. (2016) Die Mini-open-Latarjet-Technik als Therapie bei rezidivierender vorderer Instabilität des Schultergelenks. Oper Orthop Traumatol 28, 408–417. https://doi.org/10.1007/s00064-016-0461-9
Spiegl, U.; Braun, S.; Euler, S.; Warth, R.J.; Millett, P. (2014) Die ossäre Bankart-Läsion Der Unfallchirurg 117(12):1125-40 https://doi.org/10.1007/s00113-014-2703-3
Autoren
ist Facharzt für Orthopädie und Traumatologie und am Gelenkpunkt – Sport- und Gelenkchirurgie Innsbruck tätig. Davor war er leitender Oberarzt in der Sportorthopädie des Klinikums rechts der Isar der TU München. Seit mehreren
Jahren ist er im Vorstand der AGA-Gesellschaft aktiv und aktuell deren amtierender Präsident.
ist Ärztin in Weiterbildung zur Fachärztin für Orthopädie und Traumatologie und derzeit Fellow am Gelenkpunkt – Sport- und Gelenkchirurgie Innsbruck. Sie hat die Zusatzbezeichnung Notfallmedizin und MSc Sportmedizin erworben. Aktuell ist sie 2. Vorsitzende im Triathlon-Verein Deutscher Ärzte und Apotheker und betreut als Teamärztin die Swarco Raiders Tirol im Football.