PD Dr. med. Dr. rer. nat. Thomas Stein, Dr. med. Christoph Kittl, PD Dr. med. Raymond Best, Dr. med. Frederic Welsch, PD Dr. med. Daniel Günther
In der wissenschaftlichen Nomenklatur liegt eine Mehrbandverletzung vor (MLKI – Multiligament-Knee Injury ), wenn eine Instabilität von mindestens zwei Bändern besteht [1, 2]. Diese ligamentären Verletzungsmuster basieren zumeist auf einer zumindest kurzzeitigen Kniegelenksluxation mit Verletzungen der Strukturen des zentralen Pfeilers (vorderes Kreuzband – VKB = anterior cruciate ligament – ACL; hinteres Kreuzband – HKB = posterior cruciate ligament – PCL;), des peripheren Pfeilers (mediales Kollateralband – medial collateral ligament = MCL; laterales Kollateralband – lateralcollateral ligament LCL) und der Strukturen des posterolateralen Komplexes (postero-lateral complex – PLC) und des posteromedialen Komplexes (postero-medial complex – PMC).
Mit einer heterogenen Inzidenz zwischen 0,02 – 0,2 % [2, 3] besteht infolge der zumeist spontanen Kniegelenksreposition ein erschwerter Untersuchungsbefund. Das Ausmaß der Verletzung wird aufgrund der komplexen Zusammenschau der klinischen und radiologischen Diagnostik der verschiedenen ligamentären Verletzungsformen im Sinne einer „missed pathology“ nicht selten unterschätzt [2, 4].
Diagnostik und Klassifikationen
Im Gegensatz zur akuten MLKI wird die chronische Mehrbandverletzung ab der 6. posttraumatischen Woche beschrieben, infolge dessen bestehen in der Regel keine Weichgewebsproblematiken (Integumentverletzungen, hochgradige posttraumatische Erguss-, Schwell- oder drohende Kompartmentsituationen) mehr. Zur vollständigen Befundanalyse sollte die posttraumatische klinische und radiologische Diagnostik der Tabelle 1 ausgewertet werden, da die ligamentären Verletzungen in der posttraumatischen MRT – Bildgebung deutlich aussagekräftiger beurteilt werden können [5, 6].

Im Gegensatz zur akuten MLKI wird die chronische Mehrbandverletzung ab der 6. posttraumatischen Woche beschrieben, infolge dessen bestehen in der Regel keine Weichgewebsproblematiken (Integumentverletzungen, hochgradige posttraumatische Erguss-, Schwell- oder drohende Kompartmentsituationen) mehr. Zur vollständigen Befundanalyse sollte die posttraumatische klinische und radiologische Diagnostik der Tabelle 1 ausgewertet werden, da die ligamentären Verletzungen in der posttraumatischen MRT – Bildgebung deutlich aussagekräftiger beurteilt werden können [5, 6].
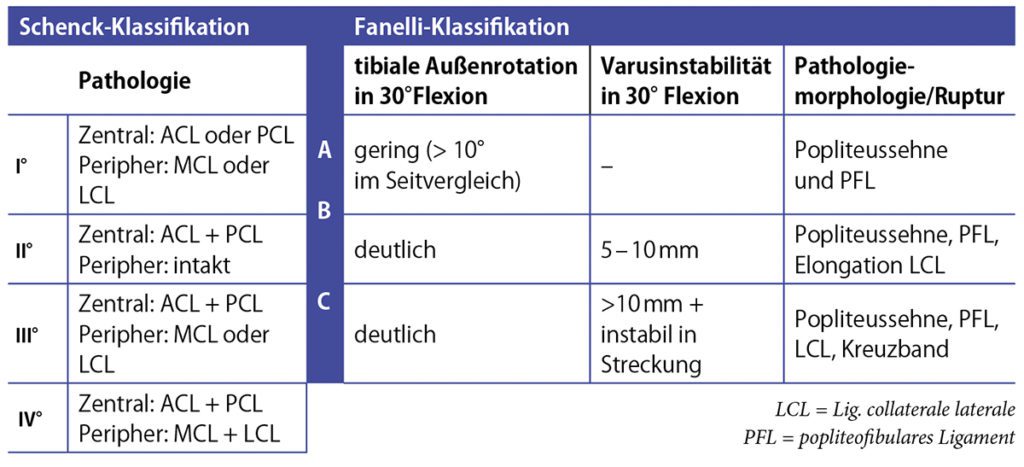
Bei der MLKI wird in die sagittale Translationsinstabilität (Insuffizienz des VKB und HKB), die frontale Valgus-Varus-Instabilität (Insuffizienz des MCL und LCL) sowie die kombinierten Rotationsinstabilitäten (RI) differenziert (Tab. 2 – 4) [1, 7 – 10]. Diese Kombinationsverletzungen werden entsprechend der Translations-Rotationsinstabilitätsrichtung unterteilt, im Zusammenhang von MLKI sind vor allem die „posterolaterale“ sowie die „posteromediale“ RI zu differenzieren. Die posterlaterale Ecke (Posterolateraler Complex – PLC) wird durch die Strukturen des Popliteus-Arcuatumkomplexes gebildet, deren Insuffizienz ist abzugrenzen von der chronischen LCL-Verletzung.
Bei MLKI sollte die isolierte Insuffizienz des medialen Kollateralbandkomplexes (POL + sMCL + dMCL) von der postermedialen Kapselinsuffizienz (PMC – Posteromedialer Complex; „Postero-Medial Corner“) differenziert werden [11 – 13].

Therapeutische Strategien
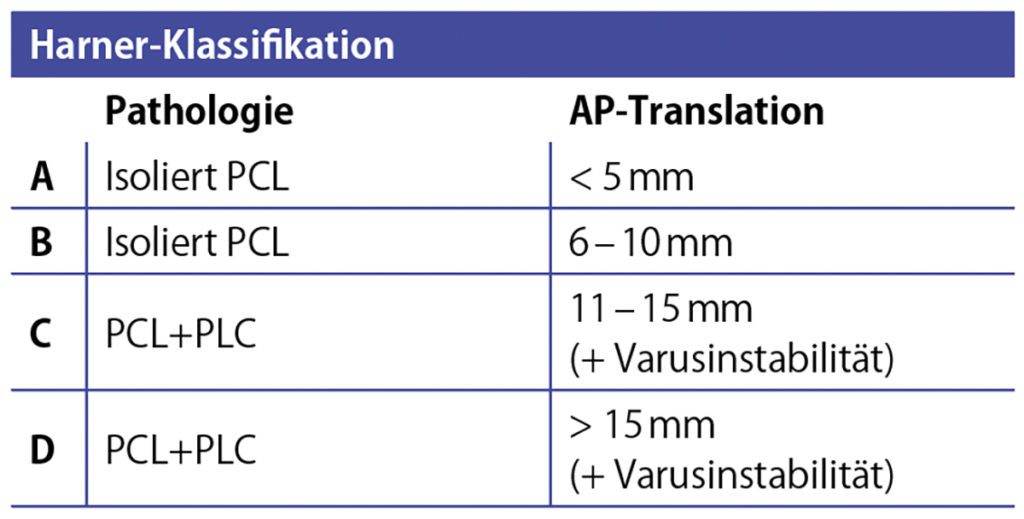
Während bei der akuten Ligamentverletzung des zentralen und peripheren Pfeilers prinzipiell der „Ligament-Repair“ (Bandrefixation, Ligament-Bracing oder Kombination) und die „Ligament-Rekonstruktion“ (Sehnen-Bandersatzplastik) möglich sind, besteht die operative Therapie der chronischen Band-Insuffizienzen einer MLKI zumeist in der „Ligament-Rekonstruktion“. Bei endgradiger Flexions- und voller Extensionsfähigkeit erfolgt der ligamentäre Aufbau einer chronischen MLKI von dorsal nach ventral, beginnend mit der Stabilisierung des HKB und der Kollateralbänder inkl. PLC/PMC. Generell muss zu Beginn entsprechend der Schenck-Klassifikation das Insuffizienzmuster des peripheren und zentralen Pfeilers graduiert werden. Die Indikation zur Bandplastik im Falle einer chronischen MLKI sollte ab einer II°igen Bandinsuffizienz (nach Harner für das HKB, nach Hughston für MCL/PCL bzw. Fanelli für den PLC) gestellt werden.
Graftwahl: Es bestehen die Möglichkeiten einer autologen (von ipsi- und kontralateral) und in Ausnahmefällen zur allogenen Bandersatzplastik, sodass initial die operativen Rekonstruktionsschritte mit der entsprechenden Transplantatwahl geplant werden sollten. Für die HKB -und PLC-Rekonstruktion präferieren die Autoren die Verwendung autologer Hamstringssehnen-Transplantate [14]. Zur Rekonstruktion des medialen Bandkomplexes (sMCL und POL) bei zuvoriger Nutzung beider Semitendinosussehnen kann die Verwendung einer allogenen Semitendinosussehne und für die abschliessenden VKB-Plastik die Verwendung autologer Quadrizepssehnen- und Patellarssehnentransplantate erfolgen [15, 16].
HKB-Rekonstruktion: Die operative Umsetzung der HKB-Plastik im Rahmen einer MLKI-Rekonstruktion entspricht der einer isolierten HKB-Plastik, mit den Besonderheiten des Managements der (insbesondere tibialen) Bohrkanalanlagen der weiteren Bandrekonstruktionen und der limitierten Blutsperrenzeit [17]. Die Integrität des HKB ist die Basis der MLKI-Rekonstruktion, somit sollte diese zu Beginn der Planung der Operationsstrategie obligat klinisch und radiologisch (immer inkl. Stressaufnahmen) graduiert werden. Neben der anatomischen Bohrkanalplatzierung ist eine hochkalibrige Graftimplantation (mindestens 9 mm Durchmesser) anzustreben [18]. Es zeigen sich weder klinische Outcome-Unterschiede in der HKB-Rekonstruktion mit transtibialer versus tibialer Inlay-Technik [19, 20] noch im Vergleich der HKB-Einzel-versus Doppel-Bündel-Technik (femoral 2-Kanal&tibial-1-Kanal-Technik) [21]. Hinsichtlich der intraartikulären Präparation mit HKB-resezierende (PCL-resection Technik) und HKB-erhaltene (PCL-preserving Technik) existieren keine wissenschaftlichen Untersuchungen. Ohne wissenschaftliche Evidenz wird davon ausgegangen, dass analog zum ACL der Erhalt der PCL-Fasern eine verbesserten Propriozeption und Graftkonsolidierung generiert werden kann [22]. Die Autoren bevorzugen die Verwendung der autologen Hamstrings als Einzelbündel-HKB-Transplantat in transtibialer Bohrtechnik mit femoraler Button-Fixation und tibialer Hybrid-Fixierung in der PCL-preserving HKB-Plastik mit einem Durchmesser von 9 – 10 mm und einer Länge von 9 – 10 cm (2 cm femoral, 4 cm intraartikular, 3 – 4 cm tibial) (Abb. 1 + 2).

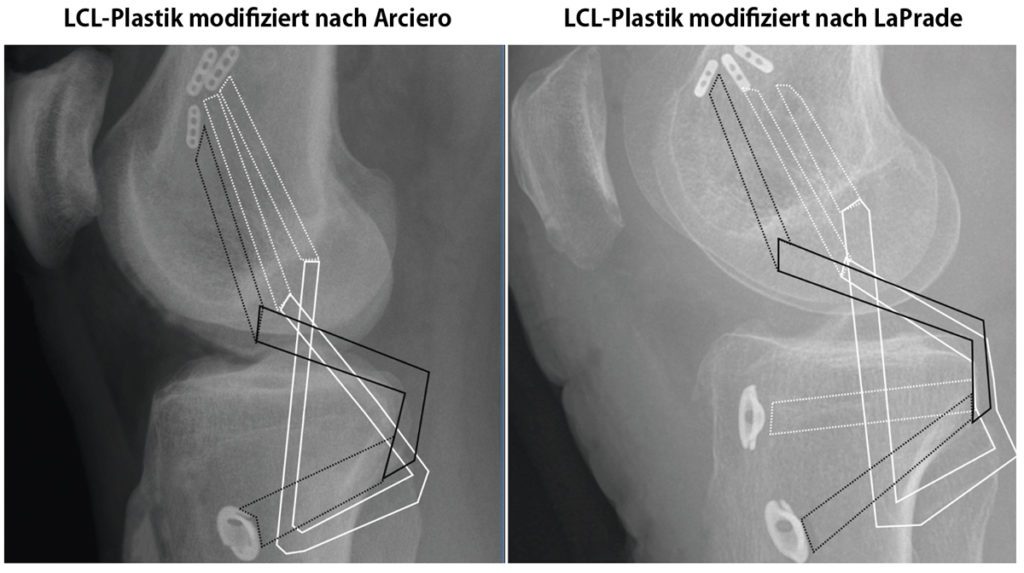
LCL/PLC – Stabilisierung: Die Indikation zur Stabilisierung wird bei mittel- bis hochgradigen Insuffizienzen gestellt: isolierten Verletzungen des LCL bei Hughston II-III°, PLC – Insuffizienz bei Fanelli B+C sowie deren Kombinationsverletzung der PCL/LCL bei Hughston II-III°/Fanelli B+C (Tab. 4). Bei Vorhandensein einer mittel- bis hochgradigen PLC-Insuffizienz Grad Fanelli B+C (Tab. 4) besteht zumeist eine vermehrte dorsale Translationsinstabilität (im Seitenvergleich > 12 mm) [23], die nicht durch eine veränderte operative Strategie der HKB-Rekonstruktion, sondern durch eine additive Rekonstruktion des PLC adressiert werden muss [24]. Das additive Procedere zur PCL –Stabilisierung sollten entsprechend des Instabilitätsgrades (rotatorische, translatorisch und lateral) appliziert werden. Wissenschaftliche Review – Analysen konnten bislang keinen klinischen Vorteil eines der Verfahren herausarbeiten[25]. Entsprechend der vergleichbaren biomechanischen Rotations- und Varus-stabilisierenden Effekte [26] favorisieren die Autoren die Technik nach Arciero (isolierte FF – Stabilisierung) für isolierte LCL-Insuffizienzen sowie die Technik nach LaPrade (Fibulo-Tibio-Femorale (FTF) – Stabilisierung) bei LCL/PCL – Insuffizienzen in offener Rekonstruktionstechnik mit einer autologen Semitendinosussehne (Abb. 2). Die ligamentären Rekonstruktionstechniken des PLC und können wie folgt differenziert werden:
1. Fibulo-Femorale (FF) LCL – Stabilisierung
- Femoral 1-Tunnel-Sling-Technik nach Larson [27]
- Femoral 2-Tunnel-Sling-Technik nach Arciero [28]; modifiziert nach Larson [29]
- LCL – Stabilisierung nach Technik nach Coobs [30]
2. Fibulo-Tibio-Femorale (FTF) – Stabilisierung
- Anterior tibiofibular Sling: Technik nach Kim[31]; Technik nach Jakobsen [32]
- Posterior tibiofibular Sling: Technik nach LaPrade [33, 34]
3. Popliteus-Bypass + LCL – FF- – Stabilisierung
- Popliteofemoraler Bypass nach Wang [35]
- Popliteofemoraler Bypass nach Frosch [36]
4. Bizeps – Tenodese + Posterolateral-Kapselshift + LCL – FF-Sling – Stabilisierung
- Prozedere nach Fanelli [1]
- Prozedere nach Schechinger [37]
5. Isolierte Bizeps – Tenodese
- Prozedere nach Clancy [38]
MCL- und POL- Stabilisierung: Bei der medialen Kniegelenksinstabilität muss zwischen der anteromedialen Rotationsinstabilität mit PMC-Insuffizienz und einer Insuffizienz des medialen Bandapparats (POL + sMCL + dMCL) mit zumeist additiver postermedialer Kapselinsuffizienz differenziert werden. Zur operativen Stabilisierung stehen prinzipiell vier grundlegende Band-stabilisierende Operationsverfahren im Bereich des medialen Kniegelenkes zur Verfügung, insgesamt werden verschiedenen Techniken beschrieben[39, 40]:
1. Femorotibiale Graft (FTG) – Stabilisierung
Ein-Tunnel-Technik femoral:
- nicht-anatomische Doppelbündel-Technik
- nicht-anatomische Einzelbündel-Technik
Zwei-Tunnel-Technik femoral:
- anatomische Doppelbündel-Technik
2. Femorotibiale Tenodese (FTTD) – Stabilisierung
- nicht-anatomische Semitendinosus – Tenodese
3. Femorotibiale Ligament-(FTLR) Reinserierung
4. Posteromediale Kapselreduktionsplastiken
Die operative Stabilisierung einer MCL – Insuffizienz im Rahmen einer chronischen MLKI ist bei einer medialen Insuffizienz des MCL – Komplexes II-III° nach Hughston (Tab. 4) (Beteiligung des sMCL, dMCL und des POL) indiziert. Zur Adressierung der Insuffizienz des ventralen (sMCL + dMCL) und des dorsalen (POL) Anteils des MCL – Komplexes sollten nach Ansicht der Autoren anatomische Rekonstruktionsverfahren mit Adressierung der MCL- und POL-Komponente angewandt werden. Demnach sind Doppelbündel-Techniken zu präferieren, da Einzelbündel-Techniken ausschließlich die MCL-Komponente augmentieren. Da die femoralen Insertionpunkte des POL und des sMCL einen Zentrums-Zentrums-Abstand von 5,9 mm zeigen [41], führen die Autoren die femorale Fixation in einer 1-Tunnel-Technik durch (Abb. 1). Zu präferieren ist hier eine Graftpositionierung direkt auf der medialen Gelenkkapsel und dem dMCL sowie im Verlauf direkt auf dem Periost, sodass das sMCL und POL in dieser Technik im anatomischen Insertionbereich gelöst und anschließend über die Sehnen-Augmentation raffend fixiert werden. Hiervon abzugrenzen sind PMC – Insuffizienzen zu differenzieren, deren Rekonstruktion durch die Techniken unter „4. Posteromediale Kapselreduktionsplastiken“ dargestellt werden [42].
VKB – Stabilisierung: Die VKB – Rekonstruktion sollte im Rahmen einer MLKI zur abschließenden Stabilisierung des zentralen Pfeilers mit großzügiger Indikation erfolgen. Die Rekonstruktion der VKB -Insuffizienz bei Vorliegen einer MLKI kann prinzipiell einzeitig mit Stabilisierung der HKB – und Kollateralbandrekonstruktion oder zweizeitig (4 – 6 Monate) nach initialer Rekonstruktion des HKB und der Kollateralbandinsuffizienz durchgeführt werden [43 – 46]. Da die autologen Hamstringsehnen zumeist zur Rekonstruktion der HKB- und der Kollateralband – Insuffizienzen genutzt worden sind, stehen bei autologer Transplantatwahl die Quadrizepsehne und die Patellarsehne zur Option.
Koronares und sagittales Alignment: Im wissenschaftlichen Konsens werden bei geplanter Kollateralband-Rekonstruktion das Vorhandensein einer koronaren Achsdeviationen ab 5° als Indikation zur initialen Achs-korrigierenden Osteotomie gesehen[47]. In deren Zusammenhang sollte die Beurteilung des tibialen Slopes und der translatorischen Instabilität analysiert und ggf. additiv adressiert werden.
Postoperative Rehabilitation
Grundsätzlich kann die Nachbehandlung von Multiligament-Rekonstruktionen in zwei Schwerpunktphasen unterteilt werden: Phase 1 „Ligamentäre Konsolidierung“ und Phase 2 „Funktionelle Konsolidierung“.
Phase 1 „Ligamentäre Konsolidierung“: (1. – 4. Monat postoperativ) ohne wissenschaftliche Evidenz applizieren die Autoren eine varisierende oder valgisierende Orthese bei Kollateralbandverletzung sowie bewegliche Hartrahmenorthesen mit dynamischem HKB-Support bei HKB-Verletzungen bis in für 24 h/d für 3 – 4 Monate mit initialer Sohlenkontaktbelastung für 8 – 10 Wochen. Die Phase der ligamentären Konsolidierung kann in Phase 1a „Gelenkhomöostase & und Steuerung des Vernarbungsprozesses“ und in Phase 1b „Wiedererlangen der motorischen Kontrolle“ unterteilt werden [46]. Übergeordnete Ziele zum Ende der Phase 1 sind unter Schutz der rekonstruierten Strukturen, die Optimierung und Verbesserung der motorischen Funktion und die Wiederherstellung der passiven Beweglichkeit.
Phase 2 „Funktionelle Konsolidierung“: Diese sollte wenn möglich durch Algorithmen und wiederkehrende funktionelle Re-Assessments strukturiert werden[48]. Die Entscheidung über Therapieinhalte und -progression in der Phase 2 der funktionellen Konsolidierung sollten nach Keller et al. kriterien- und nicht zeitbasiert erfolgen. Die Phase der funktionellen Konsolidierung sollte das übergeordnete Ziel der Optimierung der (senso-)motorischen Funktion beinhalten [46].
Osteoarthrose und multiligamentäre Insuffizienzen am Kniegelenk
Durch die ligamentäre Aufbau-Rekonstruktion einer chronischen MLKI kann eine signifikante Funktionsverbesserung erzielt werden, es wird jedoch in der Regel nicht die native Kniegelenks-Kinematik wiederhergestellt [43, 49, 50]. Es existiert keine wissenschaftliche Evidenz, dass durch eine Rekonstruktion die Osteoarthroserate reduziert werden kann. In Zusammenschau der Literatur kann vermutet werden, dass bei chronischer multi-ligamentärer Instabilität mit beispielsweise chronischem Varus-Thrust eine progrediente Osteoarthroserate besteht [51]. Als übergeordnete Ziel der multiligamentären Rekonstruktion sollte jedoch die Funktionsverbesserung im Alltag und die Wiederaufnahme der sportlichen Aktivität bei ver-
minderter Intensität und auf einem reduzierten Leistungsniveau sein.
Literatur
- Fanelli, G.C. and D.D. Feldmann, Management of combined ACL/ PCL/posterolateral complex injuries of the knee. Oper Tech Sports Med, 1999. 7: p. 143-149.
- Welsch, F., et al., Komplexe Kniebandinstabilitäten einschließlich Luxation – Teil 1. Orthopädie und Unfallchirurgie up2date, 2016. 11(05): p. 379-403.
- Ateschrang, A., et al., [Combined posterior and anterior cruciate ligament reconstruction : Arthroscopic treatment with the GraftLink(R) system]. Oper Orthop Traumatol, 2019. 31(1): p. 20-35.
- Maslaris, A., et al., Management of knee dislocation prior to ligament reconstruction: What is the current evidence? Update of a universal treatment algorithm. Eur J Orthop Surg Traumatol, 2018. 28(6): p. 1001-1015.
- Frosch, K.H., M. Krause, and R. Akoto, Posterolaterale Instabilitäten am Kniegelenk Ergebnisse der Konsensuskonferenzen der Deutschen Kniegesellschaft. Arthroskopie, 2018. 31: p. 169 – 173.
- Chahla, J., et al., Posterolateral corner of the knee: an expert consensus statement on diagnosis, classification, treatment, and rehabilitation. Knee Surg Sports Traumatol Arthrosc, 2019. 27(8): p. 2520-2529.
- Hughston, J.C., et al., Classification of knee ligament instabilities. Part I. The medial compartment and cruciate ligaments. J Bone Joint Surg Am, 1976. 58(2): p. 159-72.
- Hughston, J.C., et al., Classification of knee ligament instabilities. Part II. The lateral compartment. J Bone Joint Surg Am, 1976. 58(2): p. 173-9.
- Harner, C. The posterior cruciate ligament overview. 1996.
- Schenck, R.C., Classification of knee dislocations., in The multiple ligament injured knee:. 2004, Springer. p. 37-49.
- Müller, W., Das Knie. Form, Funktion und ligamentäre Wiederherstellungschirurgie. Vol. 1. 1982, Heidelberg: Springer.
- Sims, W.F. and K.E. Jacobson, The posteromedial corner of the knee: medial-sided injury patterns revisited. Am J Sports Med, 2004. 32(2): p. 337-45.
- Wijdicks, C.A., et al., Injuries to the medial collateral ligament and associated medial structures of the knee. J Bone Joint Surg Am, 2010. 92(5): p. 1266-80.
- Li, J., et al., Prospective Randomized Comparison of Knee Stability and Proprioception for Posterior Cruciate Ligament Reconstruction With Autograft, Hybrid Graft, and gamma-Irradiated Allograft. Arthroscopy, 2016. 32(12): p. 2548-2555.
- Kraeutler, M.J., J.T. Bravman, and E.C. McCarty, Bone-patellar tendon-bone autograft versus allograft in outcomes of anterior cruciate ligament reconstruction: a meta-analysis of 5182 patients. Am J Sports Med, 2013. 41(10): p. 2439-48.
- Wang, H.D., et al., Comparison of clinical outcomes after anterior cruciate ligament reconstruction with hamstring tendon autograft versus soft-tissue allograft: A meta-analysis of randomised controlled trials. Int J Surg, 2018. 56: p. 174-183.
- Kew, M.E. and M.D. Miller, Posterior Cruciate Ligament Reconstruction in the Multiple Ligament Injured Knee. J Knee Surg, 2020.
- Maradei-Pereira, J.A.R., et al., Thick Graft Versus Double-Bundle Technique on Posterior Cruciate Ligament Reconstruction: Experimental Biomechanical Study with Cadavers. Rev Bras Ortop (Sao Paulo), 2019. 54(5): p. 531-539.
- Shin, Y.S., H.J. Kim, and D.H. Lee, No Clinically Important Difference in Knee Scores or Instability Between Transtibial and Inlay Techniques for PCL Reconstruction: A Systematic Review. Clin Orthop Relat Res, 2017. 475(4): p. 1239-1248.
- Lee, D.Y., et al., Posterior Cruciate Ligament Reconstruction With Transtibial or Tibial Inlay Techniques: A Meta-analysis of Biomechanical and Clinical Outcomes. Am J Sports Med, 2018. 46(11): p. 2789-2797.
- Tucker, C.J., P.W. Joyner, and N.K. Endres, Single Versus Double-Bundle PCL Reconstruction: Scientific Rationale and Clinical Evidence. Curr Rev Musculoskelet Med, 2018. 11(2): p. 285-289.
- Bali, K., et al., Efficacy of immunohistological methods in detecting functionally viable mechanoreceptors in the remnant stumps of injured anterior cruciate ligaments and its clinical importance. Knee Surg Sports Traumatol Arthrosc, 2012. 20(1): p. 75-80.
- LaPrade, R.F., et al., Outcomes of an anatomic posterolateral knee reconstruction. J Bone Joint Surg Am, 2010. 92(1): p. 16-22.
- Apsingi, S., et al., Control of laxity in knees with combined posterior cruciate ligament and posterolateral corner deficiency: comparison of single-bundle versus double-bundle posterior cruciate ligament reconstruction combined with modified Larson posterolateral corner reconstruction. Am J Sports Med, 2008. 36(3): p. 487-94.
- Moulton, S.G., A.G. Geeslin, and R.F. LaPrade, A Systematic Review of the Outcomes of Posterolateral Corner Knee Injuries, Part 2: Surgical Treatment of Chronic Injuries. Am J Sports Med, 2016. 44(6): p. 1616-23.
- Treme, G.P., et al., A Biomechanical Comparison of the Arciero and LaPrade Reconstruction for Posterolateral Corner Knee Injuries. Orthop J Sports Med, 2019. 7(4): p. 2325967119838251.
- Larson, R., Isometry of the lateral collateral and popliteofibular ligaments and techniques for reconstruction using a free semitendinosus tendon graft. Oper Tech Sports Med, 2001. 9: p. 84-90.
- Arciero, R.A., Anatomic posterolateral corner knee reconstruction. Arthroscopy, 2005. 21(9): p. 1147.
- Zantop, T. and W. Petersen, Modified Larson technique for posterolateral corner reconstruction of the knee. Oper Orthop Traumatol, 2010. 22(4): p. 373–386.
- Coobs, B.R., et al., Biomechanical analysis of an isolated fibular (lateral) collateral ligament reconstruction using an autogenous semitendinosus graft. Am J Sports Med, 2007. 35(9): p. 1521-7.
- Kim, S.J., et al., Effect of physiological posterolateral rotatory laxity on early results of posterior cruciate ligament reconstruction with posterolateral corner reconstruction. J Bone Joint Surg Am, 2013. 95(13): p. 1222-7.
- Jacobson, K.E. and F.S. Chi, Evaluation and treatment of medial collateral ligament and medial-sided injuries of the knee. Sports Med Arthrosc Rev, 2006. 14(2): p. 58-66.
- McCarthy, M., et al., Anatomic posterolateral knee reconstructions require a popliteofibular ligament reconstruction through a tibial tunnel. Am J Sports Med, 2010. 38(8): p. 1674-81.
- LaPrade, R.F., S. Johansen, and L. Engebretsen, Outcomes of an anatomic posterolateral knee reconstruction: surgical technique. J Bone Joint Surg Am, 2011. 93 Suppl 1: p. 10-20.
- Wang, C.J., et al., Outcome of surgical reconstruction for posterior cruciate and posterolateral instabilities of the knee. Injury, 2002. 33(9): p. 815-21.
- Frosch, K.H., et al., Arthroscopic reconstruction of the popliteus complex: accuracy and reproducibility of a new surgical technique. Knee Surg Sports Traumatol Arthrosc, 2015. 23(10): p. 3114-20.
- Schechinger, S.J., et al., Achilles tendon allograft reconstruction of the fibular collateral ligament and posterolateral corner. Arthroscopy, 2009. 25(3): p. 232-42.
- Clancy, W.G., Repair and reconstruction of the posterior cruciate ligament., in Operative orthopaedics., M. Chapman, Editor. 1988, JB Lippincott: Philadelphia. p. 1651-1665.
- DeLong, J.M. and B.R. Waterman, Surgical Repair of Medial Collateral Ligament and Posteromedial Corner Injuries of the Knee: A Systematic Review. Arthroscopy, 2015. 31(11): p. 2249-55 e5.
- DeLong, J.M. and B.R. Waterman, Surgical Techniques for the Reconstruction of Medial Collateral Ligament and Posteromedial Corner Injuries of the Knee: A Systematic Review. Arthroscopy, 2015. 31(11): p. 2258-72 e1.
- Wijdicks, C.A., et al., Radiographic identification of the primary medial knee structures. J Bone Joint Surg Am, 2009. 91(3): p. 521-9.
- Stannard, J.P., et al., Posteromedial corner injury in knee dislocations. J Knee Surg, 2012. 25(5): p. 429-34.
- Strobel, M.J., et al., Combined anterior cruciate ligament, posterior cruciate ligament, and posterolateral corner reconstruction with autogenous hamstring grafts in chronic instabilities. Arthroscopy, 2006. 22(2): p. 182-92.
- Chen, Z., et al., [Effectiveness of traumatic dislocation of knee joint combined with multiple ligament injuries treated by stages]. Zhongguo Xiu Fu Chong Jian Wai Ke Za Zhi, 2011. 25(2): p. 225-8.
- Liu, X., et al., Surgical treatment of subacute and chronic valgus instability in multiligament-injured knees with superficial medial collateral ligament reconstruction using Achilles allografts: a quantitative analysis with a minimum 2-year follow-up. Am J Sports Med, 2013. 41(5): p. 1044-50.
- Marom, N., et al., Knee MLI Injuries: Common Problems and Solutions. Clin Sports Med, 2018. 37(2): p. 281-291.
- Laprade, R.F. and C.A. Wijdicks, Surgical technique: development of an anatomic medial knee reconstruction. Clin Orthop Relat Res, 2012. 470(3): p. 806-14.
- Keller, M., et al., [Interdisciplinary Assessment Criteria for Rehabilitation after Injuries of the Lower Extremity: A Function-Based Return to Activity Algorithm]. Sportverletz Sportschaden, 2016. 30(1): p. 38-49.
- Markolf, K.L., et al., How well do anatomical reconstructions of the posterolateral corner restore varus stability to the posterior cruciate ligament-reconstructed knee? Am J Sports Med, 2007. 35(7): p. 1117-22.
- Fanelli, G.C. and C.J. Edson, Surgical treatment of combined PCL-ACL medial and lateral side injuries (global laxity): surgical technique and 2- to 18-year results. J Knee Surg, 2012. 25(4): p. 307-16.
- Sharma, L., et al., Varus Thrust and Incident and Progressive Knee Osteoarthritis. Arthritis Rheumatol, 2017. 69(11): p. 2136-2143.
Autoren
promovierte jeweils in seinen Fachbereichen Humanmedizin und Sportwissenschaften nach dem Studium in Göttingen und Hamburg. Nach klinisch wiss. Auslandsaufenthalten an der University of Pennsylvania und der University of Pittsburgh war er als leitender Oberarzt der Abteilung für Sportorthopädie der BG Unfallklinik Frankfurt am Main tätig, zudem Hochschuldozent in den Fachbereichen Humanmedizin und Sportwissenschaften der Johann Wolfgang Goethe-Universität Frankfurt a. M.. Seit 2020 leitet er das SPORTHOLOGICUM® Kniezentrum Frankfurt und ist Mitglied des Ligament-Komitees der DKG, der AGA und des CEC. Außerdem ist Prof. Dr. Dr. Stein wiss. Beirat der sportärztezeitung.