Beinlängendifferenzen (BLD) sind ein häufiges Phänomen, welches in orthopädischen Praxen zum Alltag klinischer Untersuchungen gehört. Genaue Definitionen der BLD sind jedoch indifferent. Auch im Leistungsfußball ist das Auftreten von BLD häufig zu beobachten. Funktionelle Dysbalancen können sowohl Ursachen wie auch Folgen einer BLD sein. Insbesondere funktionelle Asymmetrien sollten jedoch unter Bedeutung der hohen sportlichen Beanspruchung im Leistungssport frühzeitig erkannt und behandelt werden.
Anatomische und funktionelle Beinlängendifferenzen
Es besteht keine einheitliche Definition für den Begriff „Beinlänge“ und somit auch nicht für die „Beinlängendifferenz“ (BLD). Man unterscheidet meist zwischen einer anatomischen BLD und einer funktionellen BLD [1, 2]. Strukturelle Dysbalancen der unteren Extremität (u. a. seitendifferente Knochenlängen, Z. n. Hüft-TEP) sind als Ursachen für anatomische BLD beschrieben. Die Prävalenz für milde anatomische BLD (< 10 mm Differenz) in der Bevölkerung liegt bei 90 % (Durchschnitt 5,2 mm). Eine seiten- oder geschlechtsspezifische Signifikanz der anatomischen BLD liegt nicht vor [1]. Funktionelle BLD werden als Asymmetrie der unteren Extremität bei Abwesenheit von strukturellen Längenunterschieden beschrieben. Eine klare und einheitliche Definition der funktionellen BLD ist in der Literatur jedoch nicht benannt. Im klinischen Alltag ist häufig ein Beckenschiefstand zu beobachten, der ein Bein kürzer wirken lässt. Mögliche Ursachen liegen in einseitigen Kontrakturen oder Funktionseinschränkungen der Gelenke, in Achsfehlstellungen und in myofaszialen Dysbalancen, insbesondere im Bereich der Lumbalmuskulatur und der Hüftmuskulatur. Die Untersuchung der BLD in belasteter, aufrechtstehender Haltung wird als klinisch relevant beurteilt, da dies der Funktion in vielen Beanspruchungen des alltäglichen Lebens entspricht. Im belasteten Stand ist häufig eine Kopplung funktioneller und anatomischer BLD zu beobachten [2].
Messmethoden
Zur Beurteilung der BLD finden verschiedene Verfahren in der Praxis Anwendung. Über die Bildgebung mit Röntgenaufnahmen oder CT-Scans kann in unbelasteter liegender Position die anatomische BLD exakt und valide gemessen werden [3]. Das Risiko von erhöhten Strahlenbelastungen und dem intensiven Kosten- und Zeitaufwand der bildgebenden Verfahren führen in der Praxis jedoch dazu, dass BLD häufig mithilfe klinischer Verfahren untersucht werden. Die relevantesten Methoden sind die „Tape-Measurement-Methode“ (TMM) und der „Block-Test“ (BT). Die TMM bestimmt die BLD über das Ausmessen des Abstands zwischen der Spina iliaca anterior superior des Beckens (SIAS) und dem Malleolus Medialis mit dem Maßband. Der TTM wird eine hohe Vergleichbarkeit mit CT-Scans in liegender Position bei gesunden Probanden attestiert [4]. Ein erhöhter BMI und muskuloskelettale Erkrankungen der Patienten können jedoch zu Einschränkungen in der Messgenauigkeit der TMM führen [5]. Eine höhere Reliabilität als die TMM zeigt die indirekte klinische Methode BT. In aufrechtstehender Position wird das kürzere Bein des Patienten mit Blöcken bekannter Höhe unterlegt, bis eine ausgeglichene Beckenstellung erreicht wird. Der BT erscheint vorteilhafter und misst simultan die anatomische und funktionelle BLD in klinisch relevanter Haltung. Zudem ist eine Differenzierung fixierter und flexibler Beckenschiefstellungen möglich. Durch die Einschätzung von Haltungsveränderungen alleine durch die subjektive Beurteilung des Untersuchers ist die Anfälligkeit für Fehler der Methode jedoch erhöht [6].
Im IFD Cologne wird die Vermessung der BLD mit einem Bodyscanner durchgeführt und gewährleistet ein hochauflösendes 3-dimensionales Bild des gesamten Körpers (Abb. 1). Objektive Daten zur Körperstatik, Umfangsdifferenzen der Extremitäten und Längenverhältnisse werden mithilfe anatomischer Landmarken erfasst. Die Untersuchung wird in belasteter stehender Position durchgeführt. Einflussgrößen wie z. B. Verkürzungsausgleiche können ohne Veränderung der Fußposition millimetergenau in der Höhe variiert werden. Die Methode des Bodyscanners wird im IFD mit der TMM in liegender Position kombiniert.

Abb. 1 3D-Bodyscanner im IFD Cologne (VITUSsmart, Fi. Vitronic GmbH) a) Dreidimensionale Abbildung des Oberflächenreliefs eines Probanden. Anhand von anatomischen Landmarken können u.a. SIAS Höhe, SIPS Höhe, Beinlängen, Schulterhöhe, Umfänge der Extremitäten wie auch der Wirbelsäulenverlauf bestimmt werden. Ein Höhenprofil (rechtes Bild) stellt zudem optisch über Farbgebung ein Tiefenrelief des Körpers dar. Dysbalancen der Körperhaltung werden hierdurch gut und schnell sichtbar. b) Vier Messsäulen mit acht hochauflösenden Kameras und Lasertechnologie analysieren die Körperhaltung des Probanden innerhalb von 10 Sekunden. Zwei zusätzlich integrierte präzise Standwaagen bestimmen zudem die Körpergewichtsverteilung. Die Standflächen der Waagen sind in Höhe und Neigung jeweils links und rechts verstellbar.
Zusammenhänge im Leistungsfußball
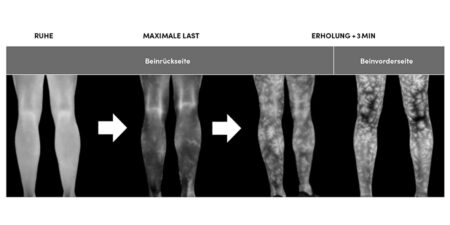
Guer et al. (2017) beobachteten anatomische BLD in Zusammenhang mit der Schussbeinseite von Leistungsfußballern. Das Schussbein ist hierbei in 96 % der Fälle als das kürzere Bein beschrieben. Eine intensive sportliche Belastung bereits während der Wachstumsphase der Spieler hat zudem einen Einfluss auf anatomische BLD und lässt die Autoren vermuten, dass das knöcherne Längenwachstum aufgrund der repetitiven Belastung des Schussbeins verlangsamt ist. Im IFD Cologne werden innerhalb von Pre-Season Screenings Untersuchungen im Leistungsfußball (Profis, U19, U17) durchgeführt, welche mitunter auch Analysen der Körperstatik mittels Bodyscanner beinhalten. Abb. 2 unterstützt die Zusammenhänge von Guer et al.: in 86 % der Fälle besteht eine BLD und ein Beckenschiefstand mit kürzerem Schussbein. Durch die Kombination verschiedener Funktionstests im IFD Cologne können zudem funktionelle Einflussgrößen auf die BLD festgestellt werden. Abb. 3 und 4 zeigen ein Fallbeispiel eines Spielers (Profi-Kader) mit BLD und deutlichen funktionellen Dysbalancen der Rumpfmuskulatur.

genommen. Der graue Bereich markiert BLD von mind. 9 mm.

a) Die frontale und dorsale Ansicht im Bodyscanner zeigt deutlich die bestehende Beinlängendifferenz (1,5 cm) und Änderungen der Körperstatik mit Beckentiefstand links und linkskonvexem Verlauf der lumbalen Wirbelsäule.
b) Die Abbildung zeigt die dorsale Ansicht des Spielers mit probatorischen Verkürzungsausgleichen unter dem linken Fuß (linkes Bild 5 mm; rechtes Bild 10 mm) und den kompensatorischen Veränderungen in der Körperhaltung.

Muskuloskelettale Folgen von Beinlängendifferenzen
In der Literatur zeigen sich Unstimmigkeiten, welche Rolle BLD in Bezug auf muskuloskelettale Erkrankungen haben [8]. Die Studienlage ist zudem indifferent bezüglich anatomischen und funktionellen BLD sowie erworbenen und kongenitalen BLD [9]. Besonders in Bezug auf die multifaktorielle Komplexität der Entstehung von Rückenbeschwerden ist der Einfluss einer BLD schwer nachzuweisen und von der Stärke der Ausprägung der BLD abhängig [8, 10, 11]. Allgemein geht man davon aus, dass eine BLD von ca. 9 mm vorliegen müsse, um sich strukturell und postural auf die Lendenwirbelsäule auszuwirken [10]. Bei ca. 33 % der im IFD untersuchten Fußballer zeigt sich eine BLD von über 9 mm mit einem skoliotischen Verlauf der Wirbelsäule (Abb. 3a). Skoliotische Veränderungen treten häufig mit asymmetrischer neuromuskulärer Aktivierung und frühzeitiger Ermüdung der Mm. erector spinae und des M. quadratus lumborum sowie Asymmetrien der Rumpfkraft in Erscheinung und können die Prävalenz für lumbale Beschwerden erhöhen [10, 12 – 14]. Insbesondere bei Menschen mit erhöhter oder repetitiver Belastung, z. B. im Leistungssport, wird der Einfluss der BLD auf lumbale Beschwerden höher eingeschätzt [1]. Anatomische BLD begünstigen die Entstehung von Hüftpathologien des längeren Beins [9]. Zudem wird beschrieben, dass Leistenbeschwerden im Fußballsport mit BLD assoziiert sind und zu asymmetrischen Scherbelastungen der Schambeinsymphyse führen [15]. Im Leistungsfußball konnte ein gezieltes Training von individuellen Dysbalancen der Hüftmuskulatur zu einer Verbesserung der funktionellen BLD und der Beschwerdesituation beitragen [15].
Konservative Behandlungsstrategien
Das Bestehen einer BLD ist nicht zwingend therapie-bedürftig. Ein Ausgleich anatomischer BLD wird generell erst ab ca. 2 cm mittels orthopädietechnischem Verkürzungsausgleich empfohlen [11]. Im individuellen Fall kann ein Ausgleich auch bei geringeren BLD zur Entlastung empfohlen werden (Abb. 3 b). Da insbesondere milde BLD zu unterschiedlichen adaptiven neuromuskulären oder statischen und kinematischen Anpassungen führen, kann teilweise von Verkürzungsausgleichen abgeraten werden, da es sich auf die bereits bestehenden Anpassungen negativ auswirken würde [16]. Es sollte immer individuell in Abhängigkeit von Vorteilen und Risiken für den Patienten beurteilt werden, wobei ein vollständiger Ausgleich nicht empfohlen wird [2, 11]. Generell wird eine Therapie der funktionellen BLD vor der Behandlung einer anatomischen BLD empfohlen [2]. Dementsprechend kann auf Basis der Ergebnisse weiterer funktioneller Tests eine gezielte aktive Trainingstherapie erfolgen. Im Falle muskulärer Kraftdefizite der Rumpfmuskulatur oder zwischen Antagonisten weiterer am Becken ansetzenden Muskeln steht eine Wiederherstellung der muskulären Balance im Vordergrund (Abb. 4). Differenziertes Krafttraining eignet sich auch, um asymmetrische Muskelaktivierungen und neuromuskuläre Ermüdung zu verbessern. Da eine asymmetrische Kinematik der unteren Extremität und des Rumpfes aufgrund einer BLD im Gang oder Lauf (Ausgleichsstrategien) auch in Verbindung zu Erkrankungen der unteren Extremität stehen, kann mittels eines Trainings die Verbesserung der Funktionalität der Muskultur und Gelenke adressiert werden. Insbesondere im Leistungsfußball sollte mithilfe weiterer Tests funktionelle Asymmetrien aufgrund der sportartspezifischen Belastung untersucht und vorrangig therapiert werden.
Literatur
[1] Knutson, G. A. (2005). Anatomic and functional leg-length inequality: a review and recommendation for clinical decision-making. Part I, anatomic leg-length inequality: prevalence, magnitude, effects and clinical significance. Chiropractic & osteopathy, 13(1), 1-10.
[2] Knutson, G. A. (2005). Anatomic and functional leg-length inequality: A review and recommendation for clinical decision-making. Part II, the functional or unloaded leg-length asymmetry. Chiropractic & Osteopathy, 13(1), 1-6.
[3] Aaron, A., Weinstein, D., Thickman, D., & Eilert, R. (1992). Comparison of orthoroentgenography and computed tomography in the measurement of limb-length discrepancy. The Journal of bone and joint surgery. American volume, 74(6), 897-902.
[4] Jamaluddin, S., Sulaiman, A. R., Kamarul Imran, M., Juhara, H., Ezane, M. A., & Nordin, S. (2011). Reliability and accuracy of the tape measurement method with a nearest reading of 5 mm in the assessment of leg length discrepancy. Singapore medical journal, 52(9), 681.
[5] Farahmand, B., Takamjani, E. E., Yazdi, H. R., Saeedi, H., Kamali, M., & Cham, M. B. (2019). A systematic review on the validity and reliability of tape measurement method in leg length discrepancy. Medical Journal of the Islamic Republic of Iran, 33, 46.
[6] Alfuth, M., Fichter, P., & Knicker, A. (2021). Leg length discrepancy: A systematic review on the validity and reliability of clinical assessments and imaging diagnostics used in clinical practice. PloS one, 16(12), e0261457.
[7] Guer, J. L., Blanchard, S., Harnagea, M. C., Lopez, E., & Behr, M. (2017). Does intensive soccer playing during the growth period lead to leg length discrepancies?. Sports Medicine International Open, 1(05), E183-E187
[8] Gurney, B. (2002). Leg length discrepancy. Gait & posture, 15(2), 195-206.
[9] Gordon, J. E., & Davis, L. E. (2019). Leg length discrepancy: the natural history (and what do we really know). Journal of Pediatric Orthopaedics, 39, S10-S13.
[10] Kendall, J. C., Bird, A. R., & Azari, M. F. (2014). Foot posture, leg length discrepancy and low back pain–Their relationship and clinical management using foot orthoses–An overview. The Foot, 24(2), 75-80.
[11] Vogt, B., Gosheger, G., Wirth, T., Horn, J., & Rödl, R. (2020). Leg length discrepancy—treatment indications and strategies. Deutsches Ärzteblatt International, 117(24), 405.
[12] Knutson, G. A., & Owens, E. (2005). Erector spinae and quadratus lumborum muscle endurance tests and supine leg-length alignment asymmetry: an observational study. Journal of manipulative and physiological therapeutics, 28(8), 575-581.
[13] McIntire, K. L., Asher, M. A., Burton, D. C., & Liu, W. (2007). Trunk rotational strength asymmetry in adolescents with idiopathic scoliosis: an observational study. Scoliosis, 2(1), 1-9.
[14] López-Torres, O., Mon-López, D., Gomis-Marzá, C., Lorenzo, J., & Guadalupe-Grau, A. (2021). Effects of myofascial release or self-myofascial release and control position exercises on lower back pain in idiopathic scoliosis: A systematic review. Journal of Bodywork and Movement Therapies, 27, 16-25.
[15] Ludwig, O., & Kelm, J. (2016). Groin pain and muscular imbalance of quadriceps and hamstrings in an elite soccer player–A case study. Sportverletzung· Sportschaden, 30(03), 163-167.
[16] Khamis, S., & Carmeli, E. (2018). The effect of simulated leg length discrepancy on lower limb biomechanics during gait. Gait & posture, 61, 73-80.
Autoren
ist Dipl. Sportwissenschaftlerin und sportwiss. Leitung des IFD Cologne – Institut für funktionelle Diagnostik. Außerdem ist sie Gründerin von Biomechanix2Go.
hat einen M. Sc. Leistung, Training und Coaching im Spitzensport sowie einen B. Sc. Physiotherapie. Sie arbeitet am IFD Cologne – Institut für funktionelle Diagnostik, Köln.
ist Facharzt für Orthopädie mit Zusatzbezeichnung Sportmedizin. Seine Schwerpunkte sind die konservative Behandlung bei sporttraumatologischen Erkrankungen und Verletzungen der Muskulatur, der Sehnen, der Gelenke und des Rumpfes. Seit 2007 ist er leitender Arzt, ATOS MediaPark Klinik Köln, Abteilung für Orthopädie/Unfallchirurgie und Sportmedizin, seit 2014 Geschäftsführender Gesellschafter des IFD Cologne. Außerdem ist Dr. Klein seit 2004 Mannschaftsarzt des 1. FC Köln sowie wiss. Beirat der sportärztezeitung.