Rückenschmerzen zählen zu den häufigsten Erkrankungen am Bewegungsapparat und treten immer häufiger auf [1 – 3]. Passend dazu ist der Rückenschmerz der häufigste Anlass für eine physiotherapeutische Heilmittelverordnung in Deutschland [4]. Laut einer Befragung vom Robert Koch-Institut aus den Jahren 2019 und 2020 hatten in den vergangenen zwölf Monaten rund 60 % der Deutschen akute Rückenschmerzen [5].
Spricht ein Patient von „Kreuzschmerzen“, so ist häufig vom unteren Rücken die Rede: Dazu zählt der Bereich unterhalb des Rippenbogens, die Lendenwirbelsäule beginnend von L1 bis hin zu den gelenkigen Verbindungen zum Os coccygis. Dabei ist zu beachten, dass es sich in diesem Gebiet um verschiedene Strukturen handelt, die alle Schmerzen verursachen können: knöcherne, gelenkige Verbindungen, Bandscheiben, Ligamente, Sehnen, Muskulatur und der Lendenwirbelkanal. Rückenschmerzen werden zudem in akute, subakute und chronische Schmerzen unterteilt. Treten die Schmerzen erstmals oder nach mindestens sechs schmerzfreien Monaten über höchsten sechs Wochen auf, spricht man von akuten Rückenschmerzen. Bestehen die Schmerzen zwischen sechs und zwölf Wochen, ist von subakuten Schmerzen auszugehen. Ab zwölf Wochen wird von chronischen Rückenschmerzen gesprochen. Bei der Deklarierung kann die Intensität des Schmerzes variieren [6].
Bei den meisten Patienten lässt sich keine definitive Ursache für den Rückenschmerz finden [7, 8]. Es werden keine progredienten Krankheiten oder eine Ursache am muskuloskelettalen System gefunden. In solchen Fällen spricht man von nicht-spezifischen Rückenschmerzen (Non-specific Low Back Pain= NS-LBP). Entstehen diese Schmerzen durch spinale oder neuroforaminale Engen, so können sie durch dekompressive und/oder stabilisierende Rückenoperationen behandelt werden. In diesem Artikel möchten wir ihnen jedoch über die klassischen chirurgischen Verfahren hinaus weitere Methoden vorstellen. Zum einen wird beschrieben, was bei der physiotherapeutischen Behandlung zu beachten ist, um Rückenoperationen zu vermeiden. Zum anderen die Neuromodulation, die operative Verfahren unterstützen und Lösungen für die Patienten bieten, sollten die klassischen OP-Verfahren zu keiner weiteren Besserung mehr führen.
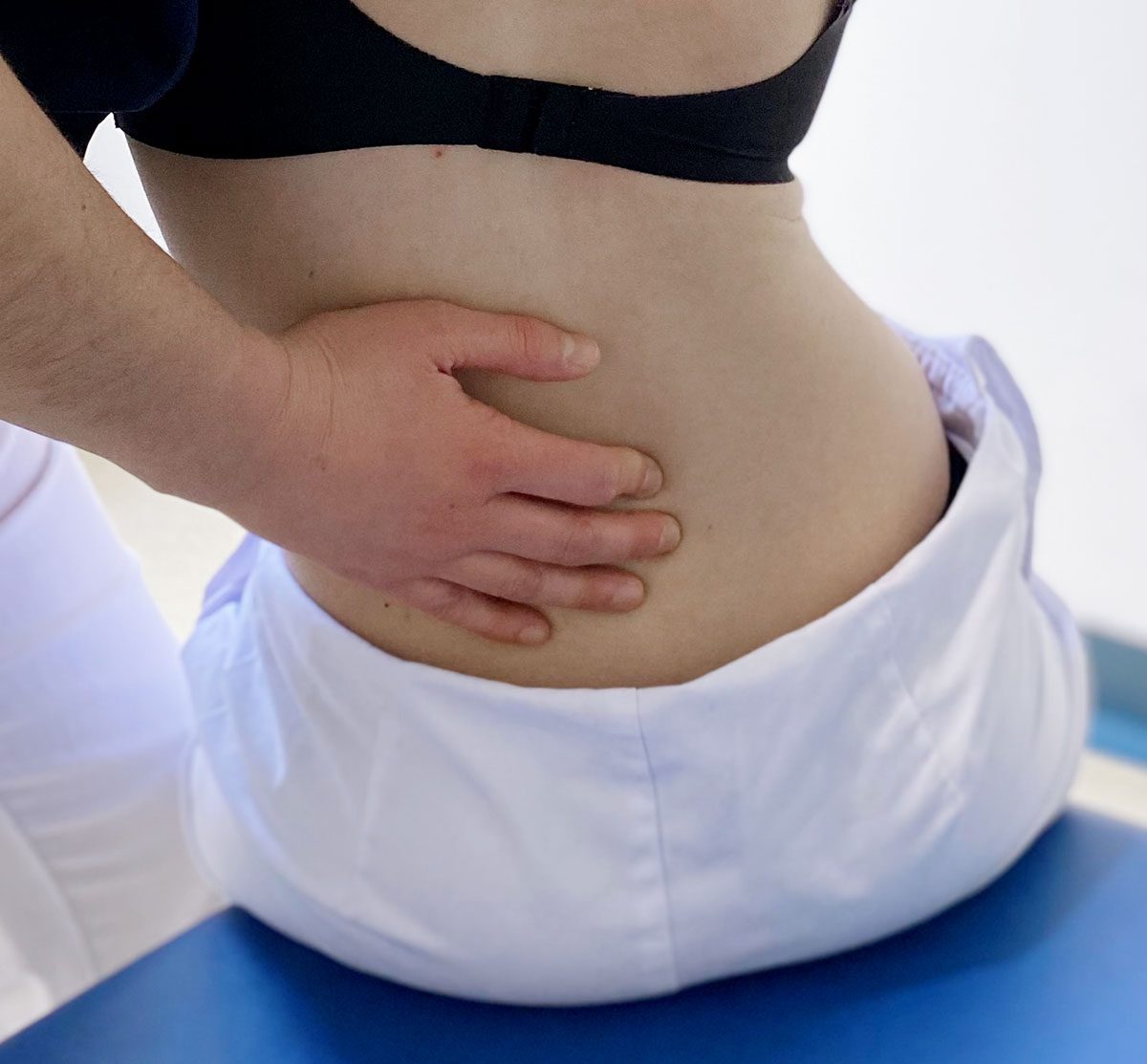
Anamnese & physiotherapeutische Diagnostik
Trotz des hohen Anteils der NS-LBP sollten bei der manualtherapeutischen Untersuchung alle möglichen Ursachen des Rückenschmerzes in Betracht gezogen werden: Spinalkanalstenose, Bandscheibenvorfall, Wirbelkörperfraktur, Wirbelgleiten, Dysfunktion im Ili osacralgelenk, Instabilität im Rumpf, Erkrankungen der inneren Organe oder Tumorerkrankungen, um nur eine Auswahl zu nennen. Während der physiotherapeutischen Diagnostik arbeiten sich die Therapeuten von global bis ins Detail bei der Untersuchung heran. Bei der Befunderhebung werden immer wieder die Kriterien der ICF (International Classification of Functioning, Disability and Health) beachtet. Dazu gehören die Anamnese, die statische und dynamische Inspektion, Bewegungsprüfung im Stand und Sitz, eine orientierende Palpation, Krafttests der Kennmuskeln, Sensibilitätsprüfung der Dermatome, Neurologische Tests und eine segmentale Bewegungsprüfung. Die Anamnese gehört mit zu dem wichtigsten Teil der Untersuchung. Hier werden u. a. Informationen über das Alter, Beruf, Hobby, Schmerzcharakteristika, bisherige Medikamente und Nebendiagnosen oder Begleiterkrankungen abgefragt. Zudem wird geprüft, ob und wie der Schmerz beeinflussbar ist. Ebenso werden die activities of daily living (ADL) abgefragt. Dabei ist herauszufinden, wo die Patienten eventuell Einschränkungen in den Aktivitäten des täglichen Lebens haben. Ziel der Anamnese ist nicht zuletzt auch, die Warnsignale der Red and Yellow Flags herauszukristallisieren. Sollten die Therapeuten Red Flags wie Zeichen einer Fraktur oder einer Tumorerkrankungen erkennen, sollte die Behandlung abgebrochen werden und eine direkte ärztliche Abklärung erfolgen. Hinter den Yellow Flags können sich Angst-Vermeidungsverhalten, Stressempfinden (z. B. berufsbezogen) oder eine Depression liegen. Für die Therapeuten haben die Yellow Flags vor allem Konsequenzen für die Therapiegestaltung und auf die Edukationsmaßnahmen während der Therapie.
Behandlung von Rückenschmerzen
Die Behandlungen sollten für die jeweiligen Patienten separat geplant und durchgeführt werden. Gemeinsam werden individuelle Ziele und Möglichkeiten besprochen. Dabei können drei Fragen zielführend sein:
- Wo tut es weh?
- Wo wollen wir hin?
- Was können wir dafür tun?
Diese spezifischen Fragen sollen die Patienten dabei unterstützen, ganz genau zu überlegen, mit welchem Ziel sie aus der Therapie möchten und was sie selbst dafür tun können. Zum einen erwarten Patienten, mit in die Zielsetzung einbezogen zu werden, zum anderen trägt eine aktive Mitgestaltung der Behandlung zum Behandlungserfolg bei [9]. Neben den passiven Therapien wie manueller Therapie, Osteopathie, physikalischen Anwendungen (wie z. B. Wärme-, Kälte- oder Elektrotherapie) oder neurologischen Therapiekonzepte wie PNF, Bobath oder Vojta sollte ein individuelles Trainingsprogramm auf die Patienten zugeschnitten sein.
Bei einem Patienten mit chronischen Rückenschmerzen unterschiedlicher Genese ohne neurologische Ausfälle
ist ein multimordales Therapiekonzept indiziert. Dabei stellt die Medizinische Trainingstherapie (MTT), neben der Manuallen Therapie, ein unverzichtbarer Bestandteil der Therapie dar. Es werden Kraft, Ausdauer, Beweglichkeit und Koordination gleichermaßen berücksichtigt. In der MTT erfolgen isolierte Kräftigungsübungen der Rumpfmuskulatur kontrolliert an den Geräten oder, wenn die Compliance des Patienten soweit vorhanden, mit dem eigenen Körpergewicht. Die Belastungsintensität wird dabei individuell angepasst und je nach Schmerzempfinden gesteigert. Wichtig dabei ist, dass der Patient positive Belastungserfahrung macht und damit das s. g. Schmerzgedächtnis umprogrammiert, bzw. das „fear avoiced behavior“ abgebaut wird. Die Verbesserung der Koordination und Ausdauer könnte durch eine Gruppenaktivität erfolgen, worin der Patient mit gleichgesinnten in einen Erfahrungsaustausch kommt und somit den psychosozialen Aspekt bei chronischen Rückenschmerzen unterstützt wird. Zusätzlich sollte ein Ausdauerprogramm auf seinen Alltag angepasst werden. Das könnten ausgedehnte Spaziergänge, wie auch Radfahren oder ein Lauftraining sein. Neben der Erstellung des Trainingsprogramms ist es Aufgabe des Therapeuten, den Patienten mit dem Umgang von Schmerzen im Training vertraut zu machen, Motivationstipps zu geben und weiterführende Sportmöglichkeiten zu besprechen, damit die Patienten am Ende in die Aktivität und Eigenverantwortung kommen. Nur in Verbindung mit der eigenen Körperaktivität und Motivation der Patienten wird die passive Therapie zum Behandlungserfolg beitragen können. Immer wieder gibt es allerdings Patienten, die trotz konservativen Maßnahmen und ein- oder mehrmaliger Operationen am Rücken noch immer unter Schmerzen leiden. Woher dieser Schmerz kommt, ist meistens nicht bekannt. Wir wissen jedoch, dass die Erfolgsrate nach Rückenoperationen mit der Anzahl der Operationen abnimmt: 70 – 90 % nach der ersten Operation, 30 % nach der zweiten Operation, 15 % nach der dritten Operation, 5 % nach der vierten Operation.
Neuromodulation
Bei diesen Patienten muss häufig die Diagnose eines so genannten Failed-BackSurgery-Syndroms gestellt werden. Bei diesen chronischen Rückenschmerzen handelt es sich um anhaltende Schmerzen nach wirbelsäulenchirurgischen Eingriffen oder Schmerzen, die als Folge einer Wirbelsäulenoperation neu aufgetreten sind. Der Leidensdruck der Patienten ist dabei sehr hoch. Hier kann die Neuromodulation weiterhelfen. Sie ist die jüngste Sektion in der Neurochirurgie und kam durch das zunehmende Verständnis der Hirnfunktionen und Schaltkreise innerhalb des Gehirns und Rückenmarks zustande. Hierbei wird u. a. die Weitergabe von Nervenimpulsen durch den Einsatz von Stromfeldern beeinflusst. Besonders beim Failed-Back-Surgery-Syndrom hat sich die Rückenmarkstimulation (engl. spinal cord stimulation = SCS) bewährt. Das System besteht aus zwei Komponenten: Einem Neurostimulator und Elektroden, die in den Spinalkanal eingebracht werden. Das Einbringen der Elektroden kann in örtlicher Betäubung erfolgen. Die Elektroden werden durch den Stimulator angesteuert, der unter die Haut am Gesäß oder an der Bauchwand implantiert wird. Es gibt Stimulatoren mit Batterie, die nach einigen Jahren ersetzt werden müssen, aber auch wiederaufladbare Systeme. Die abgegebenen elektrischen Impulse hemmen die Schmerzweiterleitung. Die Patienten spüren dabei ein feines, angenehmes Kribbeln (Parästhesie). Es gibt inzwischen aber auch neue Stimulationsformen, die praktisch frei von Parästhesien sind. Die Nervenstrukturen selbst bleiben bei der Rückenmarksstimulation erhalten, sodass die Stimulation jederzeit rückgängig gemacht werden kann. Die Einstellungen des Stimulators lassen sich von außen – auch durch die Patienten selbst – verändern, sodass die Stimulation jederzeit an die jeweiligen Bedürfnisse angepasst werden kann. Das primäre Ziel der SCS ist die Verbesserung der Lebensqualität durch eine Schmerzreduktion und damit Reduktion der Schmerzmittel, Verbesserung der Schlafqualität, Steigerung der körperlichen Aktivität, Wiedereingliederung in den Arbeitsprozess und allgemeine Verbesserung des psychischen Wohlbefindens. Obwohl in seltenen Fällen eine Schmerzfreiheit erreicht werden kann, ist dies kein realistisches Ziel. In erster Linie geht es um eine Schmerzreduktion von mindestens 50 %. Die Erfolgschancen sind in diesem Fall gut und werden in der Literatur mit 70 – 80 % angegeben. Dabei scheinen die Erfolgsaussichten besser, je früher die Rückenmarkstimulation initiiert wird.

Litertur
1. Freburger, JK., Holmes, GM., Agans, RP., Jackman, AM., Darter, JD., Wallace, AS. Et al
(2009) The rising prevalence of chronic low back pain. Arch Intern Med 169(3):251–258.
2. Schmidt, C.O., Kohlmann, T. (2005). Was wissen wir über das Symptom
Rückenschmerz? Zeitschrift für Orthopädie und Unfallchirurgie 2005; 143(3): 292–298.
3. Schneider, S., Schiltenwolf, M., Zoller, S.M., Schmitt, H. (2005) The association
between social factors, employment status and self-reported back pain? A
representative prevalence study on the German general population. J Public Health
13(1): 30–39.
4. Waltersbacher, A. Heilmittelbericht 2019. Ergotherapie. Sprachtherapie.
Physiotherapie. Podologie. Berlin: Wissenschaftliches Institut der AOK (WIdO); 2019.
https://www.wido.de/fileadmin/Dateien/Dokumente/Publikationen_Produkte/Buchr
eihen/Heilmittelbericht/wido_hei_hmb_2019.pdf [28.12.2022]
5. Von der Lippe, E., Krause, L., Porst, M., Wengler, A., Leddin, J., Müller, A., Zeisler, M.-
L., Anton, A. & Rommel, A. (2021). Prävalenz von Rücken- und Nackenschmerzen in
Deutschland. Ergebnisse der Krankheitslast-Studie BURDEN 2020. Journal of Health
Monitoring 2021 6(S3). Berlin, Robert Koch-Institut DOI 10.25646/7854
6. Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV),
Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften
(AWMF). Nationale VersorgungsLeitlinie Nicht-spezifischer Kreuzschmerz –
Langfassung. 2. Auflage, 2017, Version 1.
https://www.leitlinien.de/themen/kreuzschmerz/2-auflage [28.12.2022]
7. Abraham, I., Killackey-Jones, B. (2002) Lack of evidence-based research for idiopathic
low back pain: the importance of a specific diagnosis. Arch Intern Med 162 (13):
1442–1444; discussion 1447.
8. Deyo RA (2002) Diagnostic evaluation of LBP: reaching a specific diagnosis is often
impossible. Arch Intern Med 162 (13): 1444–1447; discussion 1447–1448.
9. Butry, L., Förster, A., Thiel., Ch., Kopkow, Ch. (2021). Expectations of PAtients with
Non-specific Low Back Pain Regarding Physiotherapeutic Treatment in Outpatient
Setting. Physiosience 2021; 17(03): 121-129.
Autoren
ist Physiotherapeutin, Osteopathin und M.Sc. Health Care Management, Krankenhausmanagement. Sie leitet das Dienstleistungscenter Therapie (Ergotherapie, Logopädie, Massage, Physiotherapie) an der Universitätsmedizin Mannheim und ist Mitglied im Verband der Osteopathen Deutschland e.V. (VOD) sowie im Deutschen Verband für Physiotherapie e.V. (ZVK).



