Schmerzen des Bewegungssystems sind häufig, teuer und chronische Schmerzen frustran in der Therapie. Die schlechte Ergebnisqualität der durchgeführten Therapien, insbesondere die fehlende Nachhaltigkeit, stellt die Frage nach praxisrelevanten Krankheitsmodellen und resultierenden Diagnostik- und Therapiestrategien. [1 – 6]
Aktuelle Diagnostik- und Behandlungsstrategien beruhen im Wesentlichen auf pathomorphologischen Erklärungsmodellen und monomodalen Ansätzen. Erkrankungen des Bewegungssystems sind jedoch komplex mit Befunden auf verschiedenen Einflussebenen [7]:
- Somatisch funktionelle Befunde
- Pathomorphologische Befunde
- Psychosoziale Befunde
- Alteration der neurophysiologischen Schmerzregulation
Hinzu kommen Einflüsse aus anderen Systemen, wie dem Herz-Kreislauf-System (kardiopulmonale Leistungsfähigkeit), Verdauungssystem (Energiebereitstellung) und dem neurologischen System (sensomotorische Fähigkeiten) [8, 9]. Das Bewegungssystem ist ein funktionelles System in Interaktion mit allen anderen Systemen des menschlichen Körpers. Es ist zentral für das Leben/Überleben (Nahrungsaufnahme, Fortpflanzung, Flucht, Kampf etc.) und kybernetisch organisiert. Auf allen Ebenen des Systems sind Stör- und
therapeutische Einflussmöglichkeiten (Abb. 1). [10 – 13]
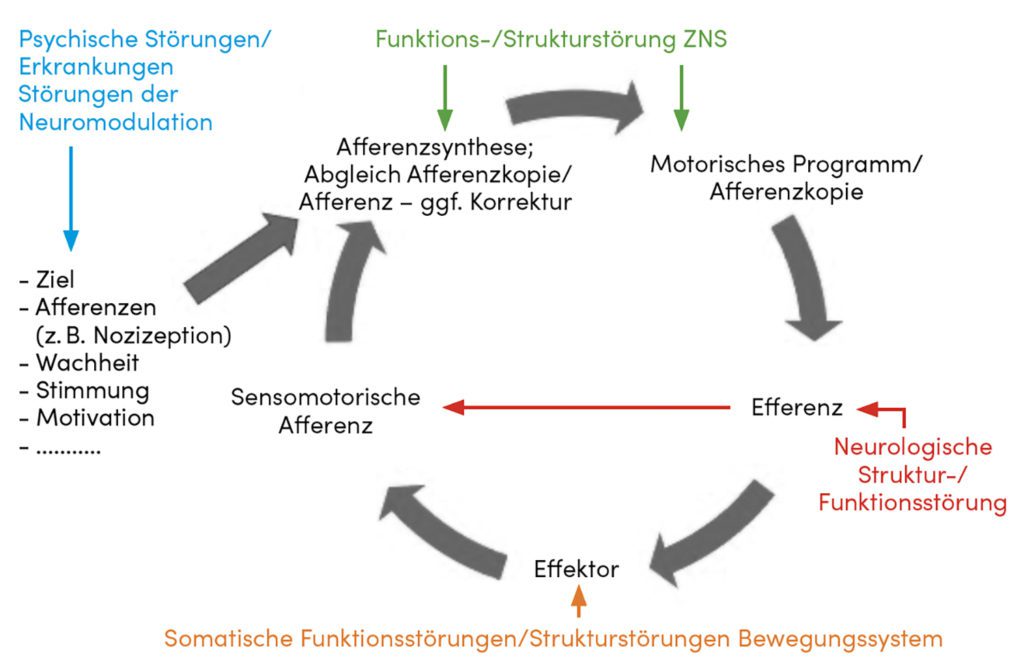
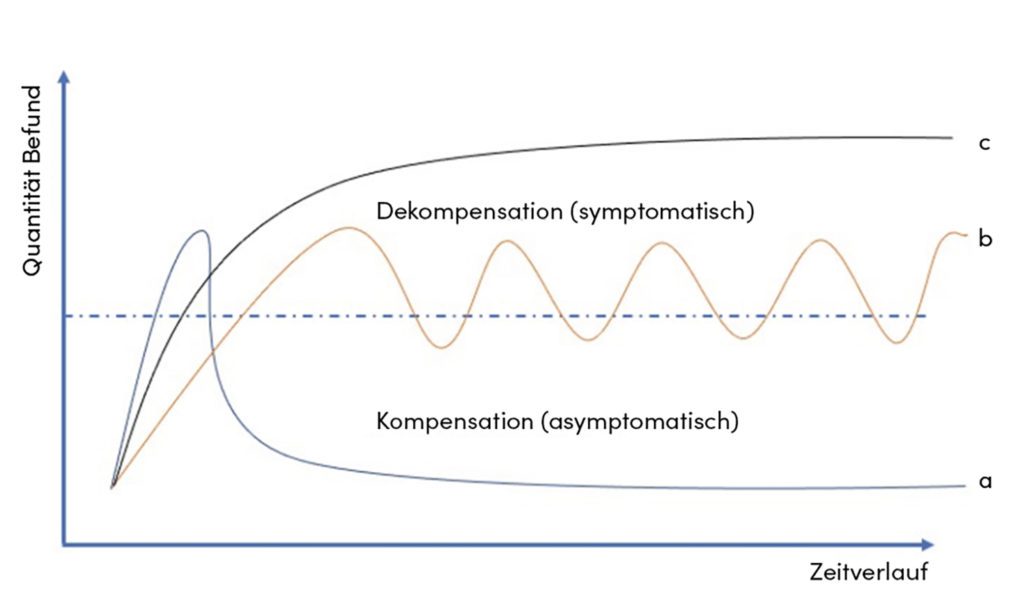
Störungen dieses Systems werden in der Regel innerhalb des Systems oder Systemübergreifend kompensiert. So können degenerative Veränderungen im Bewegungssystem durch einen guten muskulären Zustand und/oder eine gute Schmerzregulationsfähigkeit lange kompensiert werden und verbleiben asymptomatisch. Reichen die Kompensationsmechanismen nicht aus, dekompensiert das System und die Befunde werden symptomatisch (z. B. Schmerz, Funktionseinschränkungen). Durch Stärkung der Kompensationsmechanismen und/oder Abbau von Befunden kommt es zur Rekompensation und damit zum Verschwinden der Symptomatik. Ist eine Rekompensation nicht möglich, entsteht ein chronisches Krankheitsbild. Häufiger noch sind Phasen von De- und Rekompensation im Sinne einer rezidivierenden Erkrankung des Bewegungssystems (Abb. 2). [10]
In der Funktionsmedizin (Physiotherapie, Sportmedizin, Ergotherapie, Rehabilitation etc.) stehen im Gegensatz zu anderen medizinischen Fachgebieten die Funktionen im Mittelpunkt der Diagnostik und Therapie. Funktionen in diesem Sinne sind ein breit definierter Begriff und umfassen Einzelfunktionen (z. B. Gelenk-, Muskelfunktionen), komplexe Funktionen (z. B. Haltung, Gang) aber auch die psychomotorische und soziale Interaktion (Partizipation). Störungen von Einzel- und Komplexfunktionen werden innerhalb der Funktionsmedizin kurativ, rehabilitativ und präventiv behandelt. Einen Schwerpunkt bilden die Funktionsstörungen des Bewegungssystems. Es können primäre und sekundäre Funktionsstörungen unterschieden werden. Sekundäre Funktionsstörungen lösen Nozizeption aus, während primäre Funktionsstörungen die Belastbarkeit reduzieren und somit Grundlage für sekundäre Funktionsstörungen und strukturelle Störungen sind (Tab. 1 & Abb. 3). [10, 15]


Sekundäre Funktionsstörungen entstehen ebenso wie strukturelle Veränderungen durch eine Diskrepanz zwischen Belastung und Belastbarkeit. Sie sind als Abweichung des neurophysiologischen Ist- vom Sollzustand definiert. Die durch sekundäre Funktionsstörungen ausgelöste Nozizeption beeinflusst u. a. den Muskeltonus. Es resultieren Veränderung der sensomotorischen Afferenz und damit Alterationen von Haltungs- und Bewegungsmustern sowie der Bewegungs- und Haltungsstabilisation (primäre Funktionsstörungen). Im Ergebnis steht eine Verminderung der Belastbarkeit. [10, 15]
Training als direkte Schmerztherapie
Ein weiterer wichtiger Faktor bei der Entstehung von chronischen Schmerzen des Bewegungssystems ist die Veränderung der Neuromodulationsfähigkeit. Nozizeption ist die Umwandlung von schädlichen bzw. potenziell schädlichen Reisen in Aktionspotenziale in freien Nervenendigungen (Nozizeptoren). Diese werden durch c-Fasern/a-delta-Fasern weitergeleitet. In der Peripherie, auf Rückenmarks- und Hirnebene erfolgen komplexe Verarbeitungsschritte von nozizeptiven Reizen (Neuromodulation). Besteht eine verminderte Fähigkeit zur Neuromodulation, z. B. durch langanhaltende nozizeptive Reizung, resultiert eine Absenkung der Schmerzschwelle. Eine gute Neuromodulationsfähigkeit (hohe Schmerzschwelle) resultiert trotz hoher Befundlast auf anderen Befundebenen in Schmerzfreiheit bzw. geringen Schmerzen, eine schlechte Neuromodulationsfähigkeit (niedrige Schmerzschwelle) resultiert trotz geringer Befundlast auf anderen Ebenen zu vermehrten/generalisierten Schmerzen. Die Neuromodulationsfähigkeit geht mit funktionellen und langfristig auch strukturellen Veränderungen im ZNS einher. Ein Training und damit die Verbesserung der Funktion führt zu einer Verbesserung der Neuromodulation und zu weniger Schmerzen. Training ist somit eine direkte Schmerztherapie. [15 – 22]
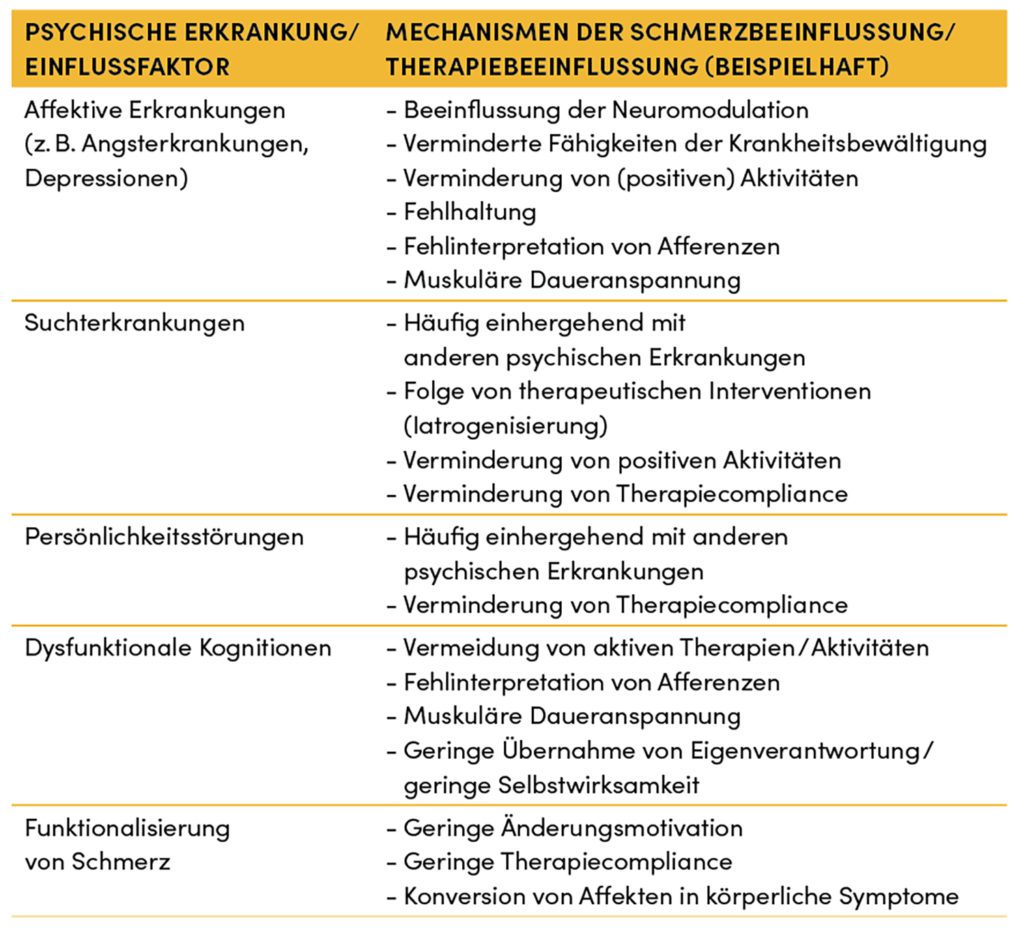
Insbesondere bei chronischen Schmerzerkrankungen des Bewegungssystems spielen psychosoziale Faktoren eine wichtige Rolle. Sie können Ursache, Folge, therapiebeeinflussend, am Krankheitsbild beteiligt aber auch völlig unabhängig und für die Erkrankung nur von geringer Bedeutung sein (Tab. 2) [23].
Strukturelle/pathomorphologische Veränderungen resultieren aus der Diskrepanz zwischen Belastung und Belastbarkeit und sind somit sekundär zur Funktion (Funktion bestimmt die Form). Sie sind ursächlich für eine Verminderung der Belastbarkeit, für primären und sekundären Funktionsstörungen sowie für Nozizeption (s.o.). Wie alle anderen Störungen können sie oft kompensiert werden und verbleiben symptomlos. Strukturelle Störungen sind nie alleine für Erkrankungen des Bewegungssystems verantwortlich und sollten in der Diagnostik und Therapie immer im Gesamtkontext mitbeurteilt werden. Eine reine Fokussierung auf strukturelle/pathomorphologische Veränderungen ist Mitursache für die aktuell schlechten Therapieergebnisse und die Fehlversorgung von Patienten. [23]
Fazit
Zusammenfassend stellt das Modell des funktionellen Systems eine gute Grundlage für die Erklärung von Erkrankungen des Bewegungssystems dar. Alle relevanten Einflussfaktoren werden berücksichtigt. Diagnostik und Therapie sollten sich auf die relevanten und beeinflussbaren Krankheitsfaktoren fokussieren.
Literatur
1. Hartvigsen J, Hancock MJ, Kongsted A, et al.: What low back pain is and why we need to pay attention. The Lancet 2018; 391: 2356–67.
2. Buchbinder R, van Tulder M, Öberg B, et al.: Low back pain: a call for action. The Lancet 2018; 391: 2384–8.
3. Niemier K. Multimodal, polypragmatisch und kostenintensiv – Rückenschmerzbehandlungen auf dem Prüfstand. Manuelle Medizin, 2012; 50:16-27
4. Statistisches Bundesamt; Statistisches Bundesamt Deutschland – GENESIS-Online: Ergebnis 23631-0003 (destatis.de), Zugriff 25.09.2021
5. Wenig CM, Schmidt CO, Kohlmann T, Schweikert B. Costs of back pain in Germany. European Journal of Pain 2009;13:280-286
6. Niemier K, Schulz J, Emmerich J, Liefring V, Beyer L. Chronic Muscular Skeletal Pain Syndromes, New Models for an Old Problem. Specific and Nonspecific Pain- Time to Move on. J Orthop Sports Med 2020; 2 (1): 1-13; DOI: 10.26502/josm.5115000xx
7. Niemier K, Seidel W, Marnitz U: Chronische Rückenschmerzen – entzündlich, funktionell, psychosomatisch? OUP 2016; 5: 000–000 DOI 10.3238/oup.2016.0000–0000
8. Niemier K, Amelung P, Satorie S, Ritz W, Seidel W, Kardiopulmonale Dekonditionierung von Patienten mit chronischen Schmerzen des Bewegungssystems. Phys Rehab Kur Med 2007; 17: 209-214
9. Niemier K, Seidel W. Der Einfluss von muskulo-skeletaler Funktionsstörung auf chronische Schmerzsyndrome des Bewegungssystems. Schmerz 2007; 21: 139-45; https://doi.org/10.1007/s00482-006-0511-6
10. Niemier. K. Funktion-Funktionsstörung-Funktionserkrankung. Ein funktionell-systemischer Zugang zu Erkrankungen des Beweghungssystems. Manuelle Medizin 2021;39:167-171 DOI: https//doi.org/10.1007s00337-021-00800-y
11. Beyer L. Funktionsstörungen am Bewegungssystem. Teil 2: Das funktionelle System – ein Modell für die Maneulle Medizin. Manuelle Medizin; 2018;56:421-428 doi: https//doi.org/10.1007s00337-018-0465-7
12. Beyer LB, Niemier K. Funktionsstörungen am Bewegungssystems. Funktionelle Regiabilität als Grundlage eines optimalen Bewegungsresultats. Manuelle Medizin 2018; 56:293-299; https://doi.org/10.1007/s00337-018-0437-y
13. Anochin PK. Systemogenesis as a general regulator of brain development. Prog Brain Res 1964;9:54-86 doi: https//doi.org/10.1016/50079-6123(08)63131-3
14. Niemier K. Hogräfe HC. Chronische cervicale Schmerzsyndrome. Vorstellung eines multimodalen interdisziplinären stationären Behandlungskonzepts (ANOA-Konzept). Akt Rheumatol 2015; 40: 1–9; DOI 10.1055/S-0035-1548867
15. Flor H, Braun C, Elbert T et al. Extensive reorganization of primary somatosensory cortex in chronic back pain patients. Neurosci Lett 1997;224:5–8
16. Diers M, Koeppe C, Diesch E et al (2007) Central processing of acute muscle pain in chronic low back pain patients: an EEG mapping study. J Clin Neurophysiol 2007;24:76–83
17. Giesecke T, Gracely RH, Grant MA, Nachemson A, Petzke F, Williams DA, Clauw DJ. Evidence of augmented central pain processing in idiopathic chronic low back pain. Arthritis Rheum 2004;50(2):613–623
18. Baliki MN, Petre B, Torbey S, Herrmann KM, Huang L, Schnitzer TJ, Fields HL, Apkarian AV Corticostriatal functional connectivity predicts transition to chronic back pain. Nat Neurosci 2012;15:1117–1119
19. Baliki MN,Geha PY, Apkarian AV, Chialvo DR. Beyond feeling: chronic pain hurts the brain, disrupting the default-mode network dynamics. J Neurosci 2008;28:1398–1403
20. Flor H. The functional organization oft he brain in chronic pain. In Sandkühler J, Bromm B, Gebhard GF (Hrsg) Nervous system plasticity and chronic pain, progress in pain research. ElsevierAmsterdam 2000:313-322
21. Flor H, Ebert T, Kriet S, Wienbruch C, Pantev C, Birbaumer N, Larbig W, Taub E. Phantom limb painas a preceptual correlate of cortical reorganization following arm amputation. Nature 1995;375:482-484
22. Flor H. Visualisierung von Phantom- und Rückenschmerzen durch bildgebende Verfahren Implikationen für die Behandlung. Orthopäde 2004;33:553–557 DOI 10.1007/s00132-003-0614-z
23. Niemier K. Multimodal, polypragmatisch und kostenintensiv – Rückenschmerzbehandlungen auf dem Prüfstand. Manuelle Medizin, 2012; 50:16-27
Autoren
ist Facharzt für Physikalische und Rehabilitative Medizin, Allgemeinmedizin, Schmerztherapeut, Palliativ und Manualmediziner. Er ist Chefarzt des Schmerz und Rückenzentrums an den Westmecklenburg Kliniken Helene von Bülow. Klinisch und wissenschaftlich befasst er sich vorwiegend mit funktionellen Aspekten von chronischen Schmerzerkrankungen des Bewegungssystems.



