Es ist die wohl grundlegendste Erkenntnis in der muskuloskelettalen Bildgebung, dass die „Schwere“ eines morphologischen Schadens im MRT (Meniskusriss, Gelenkdegeneration, Tendinopathie, etc.) und die „Schwere“ des klinischen Befundes (z.B. Schmerz, Funktionsverlust, Heilungsdauer) oft überhaupt nicht korrelieren. Zum Teil mag man Erklärungen für solche Diskrepanzen haben (z.B. die Abhängigkeit der Bedeutung eines Meniskusrisses von der Beinachse), oft ist der Grund jedoch unklar.
Dies gilt gleichermaßen bei Muskelläsionen und ist bei der Diagnostik stets zu bedenken. Wir können mittels MRT eine Läsion morphologisch gut beschreiben. Aber es ist zwingend erforderlich, dass dieser Befund in Zusammenschau mit der klinischen Einschätzung der Verletzung durch den Sportarzt bewertet wird.
Dass das morphologische Bild allein nur die „halbe Wahrheit“ wiedergibt, ist sicher auch der Grund dafür, dass bisher kein Konsens bezüglich einer Klassifikation von Muskelläsionen gefunden wurde. So werden von verschiedenen Sportverbänden Klassifikationen empfohlen, die sich z. T. erheblich unterscheiden – auch in der Auswahl der Befunde, die überhaupt in die Klassifikation eingehen [1 – 4]. Andererseits versuchen alle gängigen Klassifikationen, eine Einteilung unabhängig vom betroffenen Muskel vorzugeben. Da vermutet werden kann, dass eine Muskelläsion z. B. im M. gluteus maximus eine andere klinische Bedeutung hat als z. B. im M. biceps femoris oder M. peroneus brevis liegt hier eine weitere mögliche Ursache im Auseinanderweichen morphologischer und klinischer Einschätzungen einer Muskelläsion.
Aus diesen Gründen rate ich davon ab, sich bei der Befundung von Muskelläsionen an eine bestimmte Klassifikation „zu klammern“. Vielmehr sollten die Läsionen möglichst klar beschrieben werden. Diese Beschreibung liefert dem behandelnden Arzt ein „Bild“ der Läsion. Gemeinsam mit seiner klinischen Einschätzung und letztlich seiner persönlichen Erfahrung hilft es, die Verletzung zu bewerten.
Grundsätzlich hat sich bewährt, bei belastungsbedingten Muskelläsionen zu unterscheiden zwischen Läsionen:
- ohne akutes Trauma, also z. B. Überlastung ohne akutes Schmerzereignis oder auch der „Muskelkater“
- durch ein direktes Trauma, z.B. durch Schlag auf den Muskel und Kompression gegen den Knochen
- durch ein indirektes Trauma, also die akute exzentrische Überlastung
Läsionen ohne akutes Trauma
Hier zeigt die MRT eine ödematöse, also in wassergewichteten Sequenzen helle Signalveränderung des Muskels. Dieses kann vorübergehend schon nach physiologischen Beanspruchungen asymptomatisch beobachtet werden. Im Falle eines „Muskelkaters“ können die Signalveränderungen sehr ausgeprägt sein (Abb. 1). Das Maximum der Signalveränderungen findet sich nach drei bis fünf Tagen, geringere Signalalteration können aber über viele Wochen persistieren [5]. Markanterweise ist der Muskel homogen signalreich in wassergewichteten Sequenzen. Eine Fiederung ist oft nicht zu erkennen und es finden sich keine faszialen oder perifaszialen Ödeme. Es ist wichtig zu bedenken, dass dieser Befund des diffusen Ödems höchst unspezifisch ist. Wenn durch Anamnese, Symptome und Verteilungsmuster die Diagnose nicht eindeutig gestellt werden kann, muss differenzialdiagnostisch z. B. an ein Denervierungsödem, eine Muskelvenenthrombose, jedoch auch an entzündliche und infiltrative Erkrankungen gedacht werden.

Direkte Traumen
Typisch hierfür ist das Hämatom ohne strukturellen Schaden an den Muskelbündeln. Es kann eine geradezu groteske Diskrepanz zwischen einem beeindruckenden Befund in der MRT und relativ blander Klinik und vor allem rascher Heilung bestehen (Abb. 2). Selbstverständlich muss auch hier die Anamnese eines direkten Traumas zweifelsfrei vorliegen. Bei einer Einblutung ohne adäquates Trauma muss immer auch an eine zugrundeliegende Gefäßmissbildung oder Raumforderung gedacht werden, die innerhalb der akuten Einblutung oft nicht zu erkennen ist. In zweifelhaften Fällen empfiehlt sich eine Kontrolluntersuchung nach Resorption der Blutung, auch mit intravenöser Kontrastmittelgabe.

Indirekte Muskelverletzungen
Diese reichen von einer einfachen „Zerrung“ über Bündelrupturen bis hin zu partiellen oder vollständigen Muskelzerreißungen. Ebenso wie das klinische, ist auch das bildgebende Spektrum sehr weit. Daher ist es gerade bei diesen Verletzungen wichtig, die Läsion möglichst exakt zu analysieren. Hierzu gehören Aussagen zu folgenden Punkten:
- Welcher Muskel ist betroffen?
- Ausdehnung des Ödems in cm und relativ zum Querschnitt
- Liegen strukturelle Muskelläsion (erkennbare Bündelrupturen) vor? Wenn ja: Wo im Muskel (proximal, zentral, distal)? Wo funktionell (innerhalb des Muskels, myofaszial, myotendinös)? Größe (Querschnitt senkrecht zu den Muskelbündeln, Länge)? Besteht eine erkennbare Retraktion?
- Bestehen Faszienläsionen? Wenn ja: Lage, Größe
- Bestehen Sehnenläsionen? Wenn ja: Lage, Größe
- Weitere Befunde (z. B. Hämatom, Flüssigkeit interfaszial)?
- Um solche Befunde in ihrer Zuverlässigkeit einordnen zu können, sind einige Anmerkungen zu ergänzen.
Ausdehnung des Ödems
Die Bedeutung des Ödems bei der indirekten Muskelverletzung ist ein wesentlicher Bestandteil der Kontroverse. An dieser Stelle soll lediglich darauf hingewiesen werden, dass die Ausdehnung des Ödems (gemessen absolut oder relativ zum Muskelquerschnitt) keineswegs mit der Größe einer strukturellen Läsion korreliert. Das Ödem hängt stark von Faktoren wie der initialen Behandlung nach der Verletzung und dem Zeitpunkt der MRT ab. Daher wird das Kriterium „Ödem“ in manchen Klassifikationen struktureller Läsionen nicht berücksichtigt [1].
Nachweis von Muskelbündelrissen
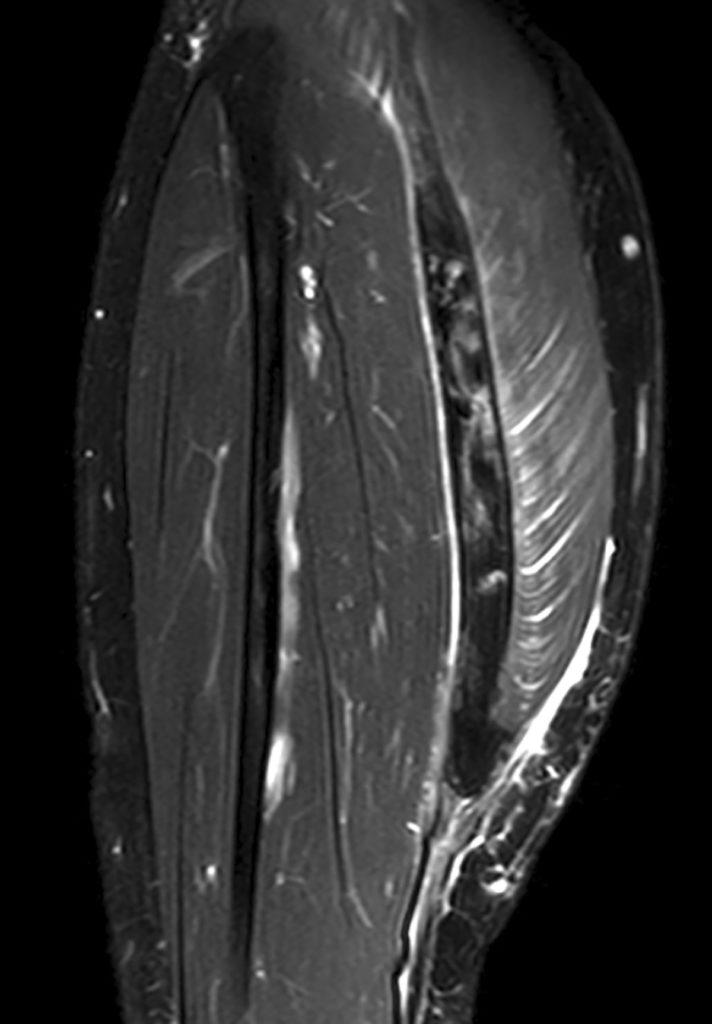
Wenn die Schmerzen diffus sind und daher ein großer Bereich untersucht werden muss („MRT Oberschenkel“), ist man gezwungen, entweder mit großer Schichtdicke oder mit größeren Schichtabständen zu untersuchen. Eine wenige Millimeter messende Muskelbündelruptur kann dann leicht übersehen werden. Handelt es sich z. B. um einen Freizeitsportler mittleren Alters, mag diese Ungenauigkeit nicht klinisch entscheidend sein. Leistungssportlern hingegen haben meist ein sehr gutes Körpergefühl und können den Ort der Verletzung gut eingrenzen. In diesen Fällen ist es sinnvoll, die Untersuchung so gezielt wie möglich und mit Schichtdicken von maximal 3 mm durchzu-führen. Wenn man dann noch beachtet, dass die Sequenzen ausreichend T2-gewichtet sind, um einen guten Kontrast zwischen Muskelbündel und Flüssigkeit zu erzeugen, können auch kleine Bündelrupturen zuverlässig erkannt werden (Abb. 3).

Funktionelle Lage von strukturellen Läsionen
Der Unterscheidung zwischen myofaszial und – deutlich häufiger – myotendinös lokalisierten Läsionen wird von vielen Sportärzten eine große Bedeutung beigemessen. Sie ist auch ein entscheidender Bestandteil der „British Athletics Muscle Injury Classification“ [4]. Häufig kann diese Lagebeziehung eindeutig angegeben werden. Je nach Lokalisaton der Verletzung innerhalb des Muskels ist die Unterscheidung myofaszial gegenüber myotendinös aber nicht immer eindeutig zu beantworten. Da die Muskel-Sehnen-Verbindung nicht klar definiert ist, sondern eine lange Übergangzone darstellt, ist oft unklar, wo myotendinös endet und wo myofaszial beginnt (Abb. 4). Zudem beobachtet man häufig langstreckige Verletzungen, die sowohl myotendinöse als auch myofasziale Komponenten aufweisen. Umso mehr erscheint es wichtig, im Befund hervorzuheben, wenn schon bildgebend eine Störung der Kraftübertragungskette durch Retraktion von Sehnenanteilen oder Muskelbündeln zu erkennen ist (Abb. 5).

Fazit
Diese kurze Übersicht sollte zum einen aufzeigen, dass mittels MRT viele Befunde erhoben werden können, die dem Sportarzt ein „Bild“ von der strukturellen Situation liefern. Je nach Untersuchungsbedingungen und Art der Verletzung können die Befunde sehr klar und präzise sein, manchmal aber auch unklar und „schwammig“. Es ist durchaus sinnvoll – und dies gilt ganz allgemein bei der Abfassung von Befunden – durch die Formulierung einen Hinweis zur Zuverlässigkeit des Befundes zu geben. Zum anderen ist allen sportmedizinisch Tätigen klar, dass die Bildgebung nur ein Teil der Wahrheit darstellt. Daher ist es wünschenswert, einen engen Austausch zwischen den Disziplinen zu suchen. Die gemeinsame Diskussion der Fälle ist unheimlich hilfreich. Sie erzeugt oft eine veränderte Wertung der Befunde und verbessert sicherlich die Versorgung der Verletzten.
Literatur
[1] Mueller-Wohlfahrt H-W, Haensel L, Mithoefer K et al.: Terminology an classification of muscle injuries in sport: The Munich consensus statement. Br J Sports Med 2013; 47: 342-350.
[2] Valle X, Alentorn-Geli E, Tol JL et al.: Muscle injuries in sports: a new evidence-informed and expert consensus-based classification with clinical application. Sport Med 2017; 47: 1241–1253.
[3] Maffulli N, Del Buono A, Oliva F et al.: Muscle injuries: a brief guide to classification and management. Transl Med UniSa 2014; 12: 14–18.
[4] Pollock N, James SL, Lee JC, Chakraverty R: British Athletics Muscle Injury Classification: a new grading system. Br J Sports Med 2014; 48: 1347-1351.
[5] Flores DV, Gómez CM, Estrada-Castrillón M et al.: MR Imaging of Muscle Trauma: Anatomy, Biomechanics, Pathophysiology, and Imaging Appearance. Radiographics 2018; 38: 124-148.
MR-ATLAS.COM ist ein umfassendes Lehrbuch und Atlas zur MRT des Bewegungsapparates mit Schwerpunkt Orthopädie / Sportmedizin. Mit über 4.800 Bildbeispielen und über 800 Skizzen. Hervorhebung klassischer Pitfalls und Fokus auf klinisch relevante Fakten.
mr-Verlag 2021, 3. Auflage, Fischer / ISBN: 978-3-981649154, € 219,00

Autoren
ist Facharzt für Diagnostische Radiologie und leitet gemeinsam mit Dr. Peter Mundinger die MRT in der Hessingpark-Clinic Augsburg. Er ist Autor und Herausgeber mehrerer Lehrbücher zur MRT des Bewegungsapparates.