Die steigende Anzahl der Hüft-TEP Implantationszahlen führte in den letzten Jahren auch zu einem quantitativ steigenden Patientenkollektiv mit postoperativ persistierenden hüftnahen Schmerzen. Eine relevante Zahl mittels Hüft-TEP versorgter Patienten beklagen postoperativ mehr oder weniger stark ausgeprägte Beschwerden, welche in der Literatur häufig als „lateral hip pain“ oder „greater trochanter pain syndrome“ (GTPS) bezeichnet werden.
Hierunter wird eine Vielzahl unterschiedlicher Entitäten artikulären oder periartikulären Ursprungs subsumiert. Nicht selten finden sie sich auch im Rahmen degenerativer Hüfterkrankungen oder posttraumatischer Zustände. Die Inzidenz peritrochantärer Schmerzen allgemein wird mit ca. 0,2 % angegeben, wobei ein Großteil davon aufgrund muskulärer Insuffizienzen entsteht und somit eine hohe Dunkelziffer an Fehldiagnosen anzunehmen ist. Häufig werden derartige Beschwerdebilder unter Verlegenheitsdiagnosen wie einer „chronischen Bursitis trochanterica“ nicht erkannt und letztendlich fehltherapiert. Seit den Arbeiten von Bunker und Kagan wird die muskuläre Schädigung des Abduktionskomplexes aufgrund zahlreicher Analogien zur Schulter auch als „Rotatorenmanschettenruptur der Hüfte“ bezeichnet.
Pathogenese/Klinik
Die Hüftabduktoren bestehen funktionell aus den Mm. gluteus medius (GMed) et minimus (GMin) sowie dem M. tensor fasciae lateae (TFL). Der M. sartorius (SAR), die kranialen Fasern des M. gluteus maximus (GMax) sowie der M. piriformis (PIRI) spielen eine untergeordnete Rolle. Der GMed, als Hauptabduktor der Hüfte, besteht aus drei unterschiedlich voluminösen Anteilen (vorderes/mittleres/hinteres Drittel) und weist im Bereich seines Ansatzes am Trochanter major einen komplexen Verlauf auf. Hierbei überlappen sich von vorne nach hinten die Ansatzfasern der Sehne und überdecken somit die ventralen Anteile des GMin. Der vordere, am kräftigsten ausgebildete Anteil des GMed, sowie die mittleren Fasern verlaufen weitgehend vertikal, die hinteren hingegen parallel zum Schenkelhals in engem Kontakt zur Gelenkkapsel. Der GMin besteht aus einem vorderen und hinteren Anteil und inseriert weit ventral am Trochantermassiv. Aufgrund der Nähe zur Kapsel sowie des weit anterioren Ansatzes ist dieser Muskel bei lateralen Zugängen zum Hüftgelenk besonders gefährdet. Hauptfunktion des GMed und GMin sind die Gelenkzentrierung und Beckenstabilisierung in der Frontalebene.
Pathogenetisch spielen bei glutealmuskulären Verletzungen Degenerationen, traumatische Schädigungen und v.a. iatrogene Verletzungen, z. B. nach endoprothetischen Eingriffen, eine Rolle. Prävalenzangaben degenerativer Verletzungen variieren aufgrund verschiedener Studiendesigns mit unterschiedlichen Einschlusskriterien zwischen 1,6 – 25,4 %. Risikofaktoren stellen neben dem weiblichen Geschlecht und höheres Lebensalter auch ein niedriger sozioökonomischer Status dar. Degenerationen beginnen meist im Bereich der GMed-Sehne an der lateralen Facette des Trochanter majors (sog. Footprint-Läsionen) und pflanzen sich zur Komplettruptur nach dorsal fort. Dadurch freiliegende Trochanteranteile stellen den Nährboden chronischer Bursitiden dar, wobei letztere eben nur als Symptom einer zugrunde liegenden Erkrankung zu deuten sind. Besonders tückisch ist diese Konstellation beim mittels Endoprothese versorgten Arthrosepatienten, wobei postoperativ Schmerzen der präoperativ bereits vorhandenen glutealen Insuffizienz persistieren können. Prävalenzdaten traumatischer Schädigungen der Glutealmuskulatur werden für selektionierte Kollektive, wie z. B. nach proximalen Femurfrakturen, in bis zu 22 % angegeben, wobei meist von einer bereits prätraumatisch vorhandenen Degeneration der Sehne auszugehen ist. Die dritte Entität der glutealen Insuffizienz betrifft die postoperativen Schädigungen nach Eingriffen am Hüftgelenk, speziell im Rahmen von lateralen transmuskulären Zugängen (n. Bauer/Hardinge). Funktionell relevante Schädigungsraten von bis zu 50 % sind hierbei beschrieben, wobei einerseits das direkte Muskeltrauma und andererseits der anatomische Verlauf des N. gluteus superior nahezu direkt im Zugangsgebiet eine Rolle spielen. Wenngleich nicht zwangsläufig funktionelle Ausfälle der Abduktormuskulatur nach lateralen Zugängen zu erwarten sind, bieten doch hintere und vordere Zugänge einen optimalen Schutz der Glutealmuskulatur. Klinisch findet sich bei Patienten mit glutealer Insuffizienz neben einer diffusen Druckempfindlichkeit über dem Trochantermassiv und einer häufig vorhandenen Ausstrahlung nach dorsal oder distal zusätzlich eine Abschwächung der Abduktionskraft im Stehen (positives Trendelenburg-Zeichen) und auch der Seitlage. Die aktive Abduktion ist nicht selten mit einer Zwangsrotation des Beines nach außen bei verminderter Innenrotationskraft vergesellschaftet.

Diagnose
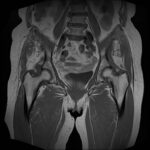
Neben einer typischen Anamnese und klinischen Untersuchung stellt die Bildgebung das entscheidende diagnostische Mittel zum Nachweis einer glutealen Insuffizienz dar. Konventionelle Röntgenbilder (Hüftübersichtsaufnahme a.-p., axiale Projektion des proximalen Femurs, ggf. Faux-Profilaufnahme) dienen zum Ausschluss ossärer Differentialdiagnosen. Bei einliegender Hüft-TEP muss auf mechanische Ursachen wie Lockerung und Komponentenfehlpositionierungen (Drehzentrum der Pfanne, Femur-Offset, Komponentengröße) geachtet werden. Bei nativem Gelenk können peritrochantäre Sehnenansatzverkalkungen oder osteophytäre Ausziehungen als Ausdruck degenerativer Veränderungen erkannt werden. Sonographisch bietet sich die Möglichkeit, ansatznahe Rupturen zu beurteilen, die Sensitivität wird vereinzelt als gut beschrieben. Als Goldstandard gilt die MRT des Beckens. Hierbei gelingt es, durch Wahl geeigneter Sequenzen und Schichtungen Tendinopathien und Rupturen hoch sensitiv nachzuweisen. Bei einliegender Hüft-TEP sind zur genauen Beurteilung der Glutealmuskulatur artefaktreduzierte Sequenzen (z. B. MARS) nötig.
Konservative Therapie
Die Indikation wird bei Tendinosen und kleineren Teilrupturen gestellt. Zum Einsatz kommen neben physikalischen Anwendungen und Antiphlogistika manuelle und physiotherapeutische Techniken mit dem Ziel der Muskelbalancierung, d. h. Dehnung verkürzter und Kräftigung geschwächter Muskeln. Mehrere Studien konnten den positiven Effekt der Stoßwellentherapie bei Tendinosen nachweisen, der langfristige Effekt von Physiotherapie sowie Steroidinjektionen ist hingegen bislang nicht erbracht. Hauptproblem in der Bewertung der Studienergebnisse ist sicherlich das untersuchte heterogene Patientenklientel, welches meist unter der Diagnose GTPS therapiert wurde. Im eigenen Vorgehen werden alle Patienten mit im Vordergrund stehenden Schmerzen jedoch noch erhaltener Abduktionskraft initial einem konservativem Behandlungsprogramm zugeführt. Hierbei achten wir auf eine Kräftigung der hüftgelenkzentrierenden und beckenstabilisierenden Muskulatur (GMed und GMin) unter Aussparung des TFL. Eine Therapiedauer von drei Monaten halten wir für die untere Grenze.
Auch aktuelle Studien zeigen einen positiven langfristigen Effekt aus der Kombination von Aufklärung und Übungstherapie. Diese Kombination ist der Vergleichsgruppe mit Corticoid Injektion und gegenüber dem reinen Abwarten überlegen und zeigt sich deutlich Kosten effektiv. Bei Beschwerdepersistenz oder –progredienz zeigen operative Verfahren hohe Erfolgsraten. Die Sehnenrefixation kann dabei endoskopisch oder offen erfolgen, bei ausgedehnten, nicht rekonstruierbaren Defekten erfolgen Muskeltransferoperationen aus der ortsständigen Muskulatur (M. vastus lateralis, GMax, TFL).
Operativ endoskopische Therapie
Gute bis sehr gute Ergebnisse wurden bei einfachen Rupturen für die arthroskopische Therapie berichtet, wobei gelenkseitige Rupturen mittels transtendinöser Refixation und bursaseitige Rupturen mittels knöcherner Refixation behandelt werden.
Operativ offene Therapie
Die angewandten Techniken versuchen häufig, die Sehnen durch transossäre Nähte zu refixieren und teilweise durch die Verwendung von Augmentationspatches (z. B. nicht resorbierbares Kollagen-Patch) eine zusätzliche Sicherung der Naht zu erreichen. Ausgedehnte, primär nicht reinserierbare Glutealsehnendefekte können meist nur durch sehr aufwendige Techniken rekonstruiert werden. Schwenklappen des GMax, GMax und TFL sowie des M. vastus lateralis sind beschrieben.
Eigene Technik
Die Erfahrungen der Rotatorenmanschettenchirurgie der Schulter zeigen, dass Rerupturen in der Regel nicht auf mangelnde Festigkeit / Ausrisskraft des Fadenankermaterials beruhen, sondern vielmehr biologischer Natur durch z. B. zu rigide Refixationstechniken sind. Dieser Grundsatz gilt an der Hüfte vermutlich ebenfalls. Konsequenterweise führen wir deshalb die Sehnenrefixation mit flächiger gekreuzter Doppelreihenrefixation in bioresorbierbarer Fadenankertechnik ohne zusätzliche Netzaugmentation durch. Die Anbringung der vier bioresorbierbaren Anker erfolgt in modifizierter gekreuzter SpeedBridge-Technik unter Verwendung von nichtresorbierbaren, reißfesten Fadenbändern. Mit dieser offen und auch endoskopisch anwendbaren Technik konnte letztlich eine ausreichend feste anatomische Sehnenrekonstruktion erzielt werden, unabhängig vom Vorhandensein einer Hüft-TEP. Nachuntersuchungen im eigenen Patientengut zeigen deutliche Verbesserungen in Hinblick auf Schlafqualität und Aktivitätsniveau.
Fazit
- Gluteale Pathologien stellen eine entscheidende Differentialdiagnose peritrochantärer Hüftschmerzen dar
- Genaue Kenntnis der normalen und pathologischen Anatomie der glutealen Insertion am Trochanter major sind Grundvoraussetzung zur exakten Diagnosestellung
- Partialrupturen und kleine Totalrupturen können häufig endoskopisch versorgt werden
- Primär, reinserierbare Totalrupturen werden offen durch etablierte Refixationstechniken rekonstruiert
- Ausgedehnte und deutlich retrahierte Läsionen machen aufwendige Rekonstruktionstechniken durch lokale Schwenklappen oder Allografts notwendig
Autoren
ist Ärztlicher Direktor der ARCUS Klinik in Pforzheim und Leitender Arzt. Spezialisiert ist er auf das Knie- und Hüftgelenk. Neben dem Gelenkersatz sind
muskuläre Rekonstruktionen am Hüftgelenk sein Behandlungsschwerpunkt.