Die Weiterentwicklung und Anpassung des muskuloskeletalen Systems ermöglicht uns den aufrechten Gang und somit sind die Hände nicht mehr für die Fortbewegung nötig, sondern frei für andere Aufgaben (nicht nur zum Tippen auf dem Smartphone). Das fein abgestimmte Zusammenspiel aus neuronaler Kontrolle, Muskeln, Sehnen/Bändern und Knochen ermöglicht Höchstleistungen, die besonders deutlich im Sport zu sehen sind und zu immer neuen Rekorden führen.
Kommt es aber zu Verletzungen oder Veränderungen des Systems, sind die Beeinträchtigungen häufig immens und die Wiederherstellung ist ein langwieriger Prozess. Auch wenn es meist keine lebensbedrohlichen Erkrankungen sind, so sind muskuloskeletale Beschwerden seit Jahrzehnten der Hauptgrund für Arbeitsfehltage [1]. Aufgrund der demographischen Änderungen, der konstanten Alterung der Bevölkerung und dem steigenden Anspruch an eine schnelle Regeneration mit Rückkehr in das Alltagsleben werden neue Therapieansätze für den muskuloskeletalen Bereich immer relevanter. Seit 1999 beschäftige ich mich mit der Regeneration muskuloskeletalen Gewebes, wobei der Fokus auf der Knochen- und Sehnenregeneration und der Infektprophylaxe und -therapie liegt. Seit 2007 arbeite ich mit meinem Team im Berlin-Brandenburger Centrum für Regenerative Therapien, welches die Translation von Innovationen im Bereich der regenerativen Medizin zum Ziel hat. Translationale Forschung beinhaltet für mein Verständnis zum einen die Entwicklung, aber auch die Optimierung neuer Therapien, welche dann dem Patienten zu Gute kommen (from bench to bedside), zum anderen aber auch Forschung zum Verständnis der Pathologien, welche notwendige Informationen für die Entwicklung neuer Therapien liefern (from bed to benchside).
Knochenheilungsstörung und Regeneration
Der Knochen besitzt das Potenzial, im Idealfall narbenfrei zu verheilen. Dies erfolgt in verschiedenen Phasen über ein diffiziles Zusammenspiel von mechanischen Reizen, verschiedenen Zytokinen, Wachstumsfaktoren und Zellen [2]. Störungen dieses Zusammenspiels führen zu Heilungsverzögerungen bis hin zur Nichtheilung. Faktoren wie zunehmendes Alter, Komorbiditäten und ungesunder Lebenswandel beeinflussen jedoch die Regenerationsfähigkeit von Geweben negativ. Da die genauen biologischen Ursachen der Knochenheilungsstörung noch nicht hinreichend bekannt sind, haben wir in den letzten Jahren zwei klinisch relevante Kleintiermodelle etabliert, die eine hypertrophe (vital mit ausreichender Blutversorgung) bzw. atrophe (avital mit gestörter Blutversorgung) Knochenheilungsstörung zeigen. Die Untersuchungen der verschiedenen Heilungsphasen spiegelten das klinische Bild wider und die Analyse des osteogenen und angiogenen Signalweges zeigte, dass es zu einer deutlichen Änderung der Genexpression in den unterschiedlichen Heilungsmodellen kommt. Im atrophen Modell deutet eine Hochregulation angiogener Faktoren auf den Versuch des Organismus hin, der reduzierten Vaskularisierung entgegenzuwirken [3].
Neben den Untersuchungen der Grundlagen der Knochenheilung beschäftigen wir uns auch mit der Analyse und Optimierung zugelassener Ersatzmaterialien zur Füllung knöcherner Defekte, wodurch dieser Forschungsaspekt einen direkten klinischen Bezug hat. Die Untersuchungen zu knöchernen Ersatzmaterialien verglichen verschiedene klinisch verwendete Materialien, wie frisches Knochengewebe (Beckenkamm-Autograft), Spendergewebe (Allograft) und Demineralisierte Knochenmatrizes (DBM). Neben der Quantifizierung der für die Knochenregeneration notwendigen Wachstumsfaktoren wurde auch die biologische Wirksamkeit in vitro und in Tiermodellen untersucht. Die Analysen zeigten eine eindeutig spenderabhängige Qualität der Materialien und Unterschiede in der biologischen Aktivität, welche eine weitere Optimierung nötig macht [4 – 7]. In anderen Studien wurde eine klinisch verwendete Methode zur Gewinnung von Autograft (Reaming Irrigation Aspiration, RIA) untersucht und es zeigte sich ein Wachstumsfaktorengehalt vergleichbar dem im Beckenkamm und ein hoher Anteil an Zellen mit Stammzellphänotyp und osteogenen Eigenschaften. Somit weist das RIA-Material ein ähnliches biologisches Potenzial verglichen zum Goldstandard (Beckenkamm) bzw. Knochenmarksstammzellen auf, wobei mit dem RIA-System mehr Material gewonnen werden kann bei reduziertem Risiko, welches mit der Entnahmeoperation am Beckenkamm verbunden ist [8].
Eine weitere Komplikation der Knochenheilung ist die materialassoziierte Infektion. Ein Material kann noch so optimal für die Geweberegeneration sein, sobald es in den Körper implantiert wird, löst es das „Rennen um die Oberfläche/Race for the surface“ zwischen körpereigenen Zellen und Bakterien aus. Die Funktionalisierung von Materialien mit antimikrobiellen Wirkstoffen stellt daher einen wichtigen Aspekt zur Prophylaxe und Therapie von Infekten dar. Für eine Translation neuer Therapien in die Klinik ist ein perioperativer, patientenindividueller Ansatz wünschenswert. Hierzu habe ich mit meiner Arbeitsgruppe in den letzten Jahren intensiv an einer einfachen und standardisierbaren Methode zur Anreicherung von klinisch zugelassenem Ersatzmaterial mit Wirksubstanzen, wie z. B. verschiedenen Antibiotika, gearbeitet. Zur effektiven Prophylaxe und Therapie von Infekten ist das Wissen über die Antibiotikafreisetzung und somit deren lokale Spiegel im zeitlichen Verlauf extrem wichtig und es konnte gezeigt werden, dass die Antibiotika über eine klinisch relevante Zeit in einer antimikrobiellen Konzentration vorliegen, ohne dass die Konzentrationen eine Hemmung der osteoblastären Zellen verursachten [9]. Die Kombination des Wissens aus der Pathologie der Knochenheilungsstörung, der lokalen Stimulation der Knochenheilung und der Analyse von Ersatzmaterialien finden somit in der Weiterentwicklung therapeutischer Ansätze zusammen und soll letztlich zu neuen Therapien führen.
Sehnenpathologien und Regeneration
In den letzten Jahren haben wir in enger Zusammenarbeit mit den klinischen Kollegen ein weiteres Forschungsfeld erschlossen: die Sehnenpathologie und -regeneration. Unser Ansatz hierbei liegt im Verzicht auf Tiermodelle, welche das klinische Bild hier nur eingeschränkt wiedergeben. Um diese Limitation zu umgehen, verwenden wir humanes Material, welches während der OP mit Zustimmung der Ethikkommission und der Patienten gewonnen wird. Hierbei haben wir die Möglichkeit, sowohl verschiedene Patientencharakteristika zu berücksichtigen, als auch den Heilungsverlauf des Patienten mit den Ergebnissen unserer Studien zu korrelieren. Unter Verwendung von primären Zellen, die aus Sehnenbiopsien von Spendern gewonnen wurden, konnten wir die Zellen charakterisieren, das Stammzellpotenzial zeigen und den Einfluss von Alter, Geschlecht und Degeneration untersuchen [10 – 14]. In weiteren Schritten werden die Unterschiede in der Biologie der Zellen mit klinischen Parametern korreliert. Diese noch frühen Studien liefern dann auch wichtige Grundlagen für die Entwicklung patientenindividualisierter Therapien.
PRP: Plättchenreiches Plasma oder plättchenreiches Placebo?
Wie sieht eine mögliche ideale Therapie für die Regeneration muskuloskeletalen Gewebes aus? Sie muss einen Cocktail an heilungsfördernden Faktoren enthalten, welche wichtige zelluläre Prozesse der Regeneration stimulieren. Sie sollte einfach in der Handhabung, direkt verfügbar, schnell anwendbar und kosteneffizient sein. Im Idealfall wird kein Fremdmaterial verwendet, welches unerwünschte Nebenwirkungen haben könnte. All diese Kriterien scheint die Konzentration von patienteneigenen Thrombozyten (Plättchen, Platelet Rich Plasma, PRP) zu erfüllen und die ersten klinischen Anwendungen hierzu begannen Ende des 20. Jahrhunderts zur Behandlung von Wunden und zur Stimulation der Knochenheilung. Heutzutage sind die von den zahlreichen Herstellern beworbenen Anwendungsgebiete vielfältig, die klinische Evidenz jedoch nur als marginal zu bezeichnen. Berichte zur erfolgreichen Therapie von Spitzensportlern mit PRP unterstützen natürlich die Nachfrage durch den Patienten. Präklinische Studien konnten zwar eine Anreicherung von Wachstumsfaktoren in den PRP-Produkten zeigen, jedoch wurden starke patientenabhängige Schwankungen deutlich. Ebenso konnten in vitro Studien an isolierten Zellen einen positiven Effekt von PRP nachweisen, aber die klinischen Ergebnisse sind nicht eindeutig [15 – 20]. Daher besteht die Notwendigkeit, den Einsatz von PRP kritisch zu betrachten und gute klinische Studien zu initiieren, um die richtigen Indikationen und Therapie-
schemata zu identifizieren.
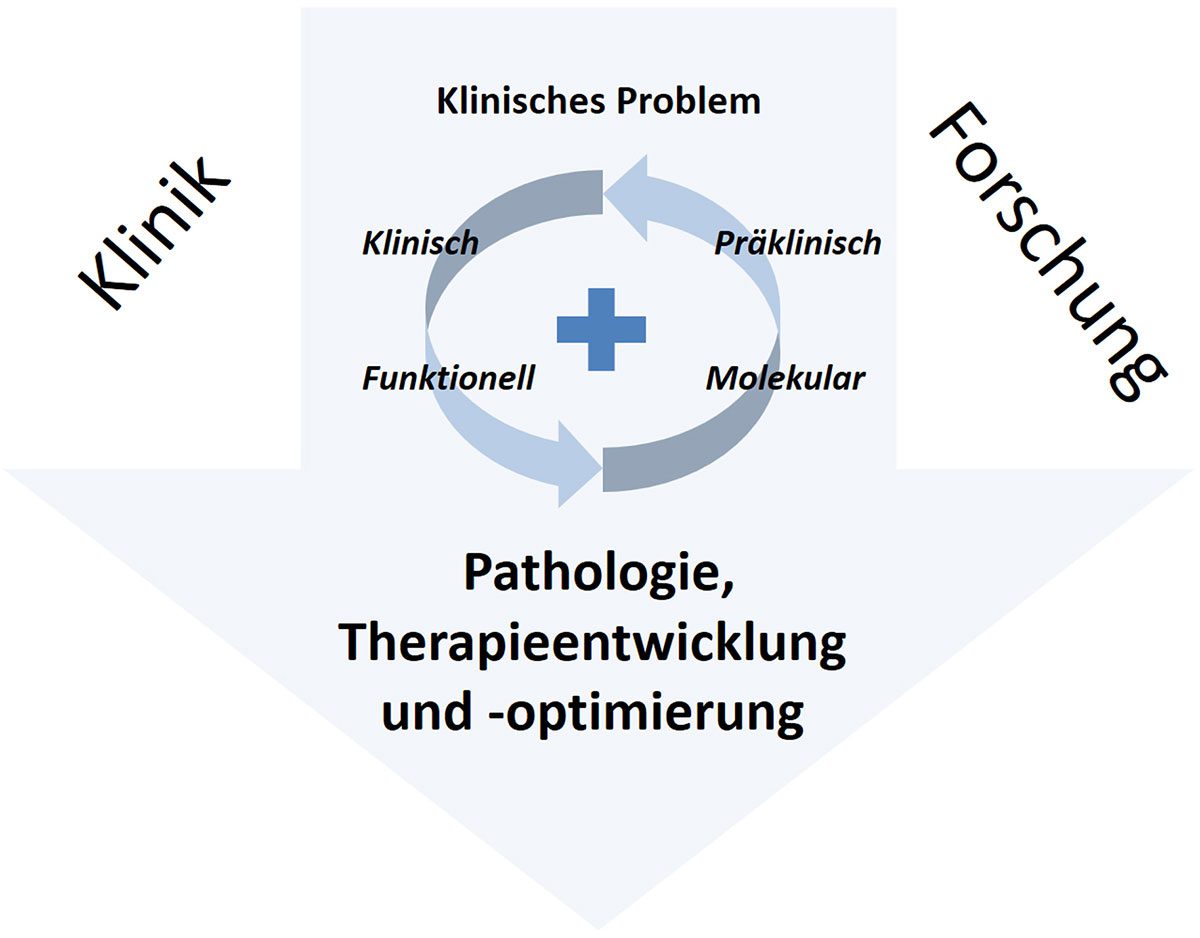
Fazit
Anhand der vielfältigen Aspekte der Forschung zur muskuloskeletalen Regeneration wird deutlich, dass ein interdisziplinärer Ansatz zur Untersuchung muskuloskeletaler Erkrankungen und der Optimierung von Materialien für die Geweberegeneration notwendig ist. Nur die Zusammenarbeit von Klinikern und Grundlagenwissenschaftlern ermöglicht die Erforschung von Krankheitsursachen und die erfolgreiche Weiterentwicklung von Therapien.
Referenzen:
- statista.com; DAK – Gesundheitsreport 2016, Seite 19
- Einhorn TA, Gerstenfeld LC. Fracture healing: mechanisms and interventions. Nat Rev Rheumatol. 2015 Jan;11(1):45-54.
- Minkwitz S, Faßbender M, Kronbach Z, Wildemann B. Longitudinal analysis of osteogenic and angiogenic signaling factors in healing models mimicking atrophic and hypertrophic non-unions in rats. PLoS One. 2015 Apr 24;10(4):e0124217.
- Wildemann B, Kadow-Romacker A, Haas NP, Schmidmaier G. Quantification of various growth factors in different demineralized bone matrix preparations. J Biomed Mater Res A. 2007 May;81(2):437-42
- Bormann N, Pruss A, Schmidmaier G, Wildemann B. In vitro testing of the osteoinductive potential of different bony allograft preparations. Arch Orthop Trauma Surg. 2010 Jan;130(1):143-9.
- Fassbender M, Minkwitz S, Thiele M, Wildemann B. Efficacy of two different demineralised bone matrix grafts to promote bone healing in a critical-size-defect: a radiological, histological and histomorphometric study in rat femurs. Int Orthop. 2014 Sep;38(9):1963-9.
- Huber E, Pobloth AM, Bormann N, Kolarczik N, Schmidt-Bleek K, Schell H, Schwabe P, Duda GN, Wildemann B. Demineralized Bone Matrix as a Carrier for Bone Morphogenetic Protein-2: Burst Release Combined with Long-Term Binding and Osteoinductive Activity Evaluated In Vitro and In Vivo. Tissue Eng Part A. 2017 epub
- Kuehlfluck P, Moghaddam A, Helbig L, Child C, Wildemann B, Schmidmaier G; HTRG-Heidelberg Trauma Research Group.. RIA fractions contain mesenchymal stroma cells with high osteogenic potency. Injury. 2015 Dec;46 Suppl 8:S23-32.
- Bormann N, Schwabe P, Smith MD, Wildemann B. Analysis of parameters influencing the release of antibiotics mixed with bone grafting material using a reliable mixing procedure. Bone. 2014 Feb;59:162-72.
- Klatte-Schulz F, Pauly S, Scheibel M, Greiner S, Gerhardt C, Schmidmaier G, Wildemann B. Influence of age on the cell biological characteristics and the stimulation potential of male human tenocyte-like cells. Eur Cell Mater. 2012 Jul 12;24:74-89.
- Klatte-Schulz F, Pauly S, Scheibel M, Greiner S, Gerhardt C, Hartwig J, Schmidmaier G, Wildemann B. Characteristics and stimulation potential with BMP-2 and BMP-7 of tenocyte-like cells isolated from the rotator cuff of female donors. PLoS One. 2013 Jun 25;8(6):e67209.
- Klatte-Schulz F, Gerhardt C, Scheibel M, Wildemann B, Pauly S. Relationship between muscle fatty infiltration and the biological characteristics and stimulation potential of tenocytes from rotator cuff tears. J Orthop Res. 2014 Jan;32(1):129-37.
- Pauly S, Stahnke K, Klatte-Schulz F, Wildemann B, Scheibel M, Greiner S. Do patient age and sex influence tendon cell biology and clinical/radiographic outcomes after rotator cuff repair? Am J Sports Med. 2015 Mar;43(3):549-56.
- Klatte-Schulz F, Aleyt T, Pauly S, Geißler S, Gerhardt C, Scheibel M, Wildemann B. Do Matrix Metalloproteases and Tissue Inhibitors of Metalloproteases in Tenocytes of the Rotator Cuff Differ with Varying Donor Characteristics? Int J Mol Sci. 2015 Jun 9;16(6):13141-57.
- Schmidmaier G, Herrmann S, Green J, Weber T, Scharfenberger A, Haas NP, Wildemann B. Quantitative assessment of growth factors in reaming aspirate, iliac crest, and platelet preparation. Bone. 2006 Nov;39(5):1156-63.
- Nguyen RT1, Borg-Stein J, McInnis K. Applications of platelet-rich plasma in musculoskeletal and sports medicine: an evidence-based approach. PM R. 2011 Mar;3(3):226-50.
- Hsu WK, Mishra A, Rodeo SR, Fu F, Terry MA, Randelli P, Canale ST, Kelly FB. Platelet-rich plasma in orthopaedic applications: evidence-based recommendations for treatment.J Am Acad Orthop Surg. 2013 Dec;21(12):739-48
- McCarrel TM1, Mall NA, Lee AS, Cole BJ, Butty DC, Fortier LA. Considerations for the use of platelet-rich plasma in orthopedics. Sports Med. 2014 Aug;44(8):1025-36.
- Davis VL1, Abukabda AB, Radio NM, Witt-Enderby PA, Clafshenkel WP, Cairone JV, Rutkowski JL. Platelet-rich preparations to improve healing. Part II: platelet activation and enrichment, leukocyte inclusion, and other selection criteria. J Oral Implantol. 2014 Aug;40(4):511-21.
- Roffi A, Di Matteo B, Krishnakumar GS, Kon E, Filardo G. Platelet-rich plasma for the treatment of bone defects: from pre-clinical rational to evidence in the clinical practice. A systematic review. Int Orthop. 2017 Feb;41(2):221-237.
Autoren
studierte Biologie an der FU Berlin. Durch einen Aufenthalt in der Schweiz legte sie die Grundlage für ihre Diplomarbeit und darauffolgende Promotion, in welcher sie die Entwicklung des Nervensystems von Drosophila melanogaster untersuchte. 1999 folgte der Wechsel in die unfallchirurgische Forschung (dem jetzigen Centrum für muskuloskeletale Chirurgie und dem Julius Wolff Institut) an der Charité-Universitätsmedizin Berlin. Seit 2009 leitet Prof. Wildemann die AG „Biologische Basis der muskuloskeletalen Regeneration“ am Berlin-Brandenburger Centrum für Regenerative Therapien (BCRT).